Профилактика коронавируса у детей
Вирус передается в основном воздушно-капельным путем и дает о себе знать в течение 14 дней после тесного контакта с инфицированным человеком. Тесный контакт – это значит находиться на расстоянии меньше двух метров друг от друга или же в одной комнате в течение 15 минут
А значит, очень важно избегать людных мест: вместо автобуса пройдитесь пешком, вместо лифта спуститесь на улицу по лестнице, выходной проведите не в торговом центре, а в парке или в лесу. Побегайте, поиграйте, повеселитесь
Хорошее настроение тоже важно.
Ребенок должен правильно и полноценно питаться, получать все необходимые микроэлементы, витамины. Важен режим дня: ребенок должен высыпаться, организм — восстанавливаться, чтобы иммунитет работал и защищал от инфекций.
Главные рекомендации для профилактики коронавируса у детей:
Гигиена рук. Мойте руки часто и тщательно, особенно после улицы, туалета, перед едой. Намыливать нужно не меньше 20 секунд. На прогулки берите с собой антибактериальные влажные салфетки и санитайзер (бактерицидный гель для рук), по необходимости протирайте ими руки.
Следите, чтобы ребенок не трогал лицо руками. Это беда и взрослых: мы непроизвольно касаемся щек, носа, лба, глаз около 15 раз в час
Особое внимание к детям, которые любят ковырять в носу и грызть ногти – самое время избавляться от вредных привычек.
Учите ребенка кашлять и чихать в бумажный платочек и сразу его выбрасывать. Или в локоть, в рукав одежды
Главное – не в ладошку.
Контролируйте, чтобы дети не трогали руками поручни лестниц, кнопки в лифте, дверные ручки. Дверь можно открыть плечом, кнопку нажать костяшкой пальца или локтем.
Если поход в магазин, аптеку, поликлинику неизбежен, надевайте маску.
Орошайте нос солевым раствором, полощите горло: слизистые не должны пересыхать, ведь они обеспечивают работу местного иммунитета.
Дома поддерживайте влажность воздуха на уровне 40-60%. Регулярно проветривайте комнаты, делайте влажную уборку. Проводите дезинфекцию дверных ручек, санузла, кухни… Вирус, к слову, долго живет на разных поверхностях, которые окружают нас в быту. Например, на дереве и стекле – до 4 дней, на бумаге и пластике – до 5 дней, на алюминии – до 8 часов, на стали – до 48 часов.
Чем мы можем помочь?
В Первом детском медицинском центре можно сдать кровь на антитела IgM/IgG, IgG к коронавирусу SARS-CoV-2. Также детские врачи Первого ДМЦ готовы принять пациентов после перенесенного коронавируса (в период восстановления после болезни). В нашем Центре вы можете записаться на прием к пульмонологу, пройти курс массажа, физиопроцедур, галотерапию.
Меры профилактики
Иммунизация является единственным способом предупреждения кори. В Российской Федерации детям в возрасте 12 месяцев и в 6 лет делают плановые прививки. Людям, не прошедшим вакцинацию, может быть сделана прививка по решению врача.
Уточнить, есть ли прививка от кори, можно в медицинском учреждении по месту медобслуживания.
Особенно важно знать о наличии прививки или иммунитета к заболеванию (он вырабатывает у людей, переболевших корью в детстве) перед посещением стран с неблагоприятной эпидемиологической обстановкой, где зарегистрированы вспышки заболевания корью.
Необходимость иммунизации определяется в каждом конкретном случае лечащим врачом.
Лечение ОРВИ и простуды
Стоит начать с немедикаментозных методов лечения.
1. Немедикаментозные методы лечения ОРВИ и простуды
Пациенту необходимо обеспечить:
- строгий постельный режим (в случае повышения температуры)
- обильное теплое питье: это может быть обычная питьевая вода, теплый чай с лимоном, морсы
- достаточное потребление белка (мясо, птица), овощей и фруктов
- физические методы снижения температуры
Особенно рекомендовано проветривание помещений, смена постельного белья. Стоит избегать душных и пыльных помещений. По возможности должна быть произведена влажная уборка.
2. Медикаментозное лечение ОРВИ и простуды
Медикаментозное лечение в основном направлено на устранение каких-либо выраженных симптомов: на снижение температуры, уменьшение головной боли или боли в горле, устранение насморка, заложенности носа и т.д.
Противовирусная терапия назначается при выявлении гриппа, и ее следует начать не позднее 48 часов после проявления первых симптомов
Это важно для обеспечения максимально эффективного терапевтического эффекта. Продолжительность применения препаратов и дозировка корректируются врачом
3. Антибактериальная терапия не применяется при лечении ОРВИ и гриппа.
Антибиотик не работает в отношении вирусов. Применение антибиотиков возможно только для лечения бактериальных заболеваний или бактериальных осложнений. Лечение антибиотиками ОРВИ и гриппа без назначения врача не рекомендовано.
4. Местная терапия
Применяется в виде полосканий горла растворами антисептиков, препаратов для уменьшения боли в горле (в виде спреев и таблеток). Актуальна при развитии воспалительного процесса в глотке.
Болезнь в раннем детском возрасте
Особенности течения кори у детей раннего возраста:
- Дети до трехмесячного возраста не могут заразиться корью — это связано с тем, что мама передала им свой иммунитет при рождении. Сама же женщина либо прививалась от кори, либо ею болела.
- Пассивный иммунитет, сохраняющийся до 6 месяцев, позволяет защитить грудничков в этом возрасте и они заражаются крайне редко.
- Для раннего детского возраста более характерен атипичный вид кори. Налицо сокращенный катаральный период, слабовыраженная симптоматика, отсутствие пятен Филатова-Коплика и энантемы на слизистой поверхности рта. Иногда на смену инкубационному периоду приходит сыпь, а катаральный период при этом полностью пропускается.
- Хотя симптоматика в раннем детском возрасте не такая выраженная, корь нередко дает осложнения. Это связано с тем, что слабая иммунная система не всегда умеет дать отпор мощному вирусу, который подавляет все защитные силы организма.
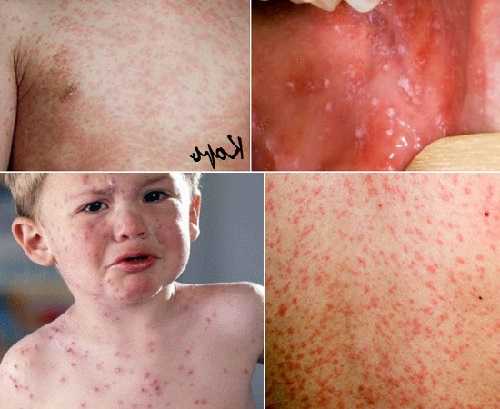
Профилактические меры
Профилактика кори у детей включает несколько важных моментов.
- Вакцинация. Самая эффективная защита — вакцина. Она может быть однокомпонентной и многокомпонентной (КПК, или корь, паротит, краснуха). Прививка проводится в 1 год, затем повторно в 6 лет. У 10% привитых детей может проявиться легкая форма инфекции с незначительной сыпью и повышением температуры. В этот момент дети считаются незаразными. В связи с массовым отказом от прививок в России участились случаи заболевания корью. По статистике 80% малышей, перенесших это заболевание, не были привиты.
- Прием иммуноглобулина, или пассивная иммунизация. Если известно, что ребенок контактировал с носителем кори или находился в очаге заболевания, можно применить иммуноглобулин, который дает иммунитет от инфекции в течение одного месяца.
- Карантин. В детском коллективе, где зафиксирован случай заболевания корью, проводятся противоэпидемические меры и ежедневный профилактический осмотр детей. Ребенок считается заразным за несколько дней до возникновения первых симптомов, а также в течение 5 суток после появления первой сыпи на коже. Пребывание в детском коллективе запрещено. Карантин проводится только для непривитых детей младше 17 лет.
Повторное заболевание корью встречается в крайне редких случаях. После перенесенного заболевания иммунитет пожизненный. После прививки сохраняется стойкий иммунитет на протяжении 15 лет.
Вакцинные реакции
| Местные реакции на вакцинацию (в месте введения) | Общие реакции на вакцинацию |
|
|
Защита от COVID-19
COVID-19, как правило, в детском возрасте протекает легко, и в госпитализации нуждаются менее 2 % детей с симптомами . Частота поступления госпитализированных детей в реанимацию колеблется от 2 % до 13 % . В некоторых американских исследованиях говорится о более высоких показателях (от 10–25 % до 33 % ). Однако эти цифры часто включают детей, госпитализированных с COVID-19, а не вследствие COVID-19, и поэтому степень тяжести в этих случаях завышена. У детей и подростков риск смерти от инфекции SARS-CoV-2 составляет 0,005 % , а у тех, кто госпитализирован с COVID-19, — 0–0,7 % .
Однако, опять же, эти цифры часто включают детей, умерших c SARS-CoV-2 в качестве сопутствующего заболевания, а не из-за самой инфекции (недавнее популяционное исследование показало, что только 41 % случаев смерти детей, о которых сообщалось, что они произошли в результате инфекции SARS-CoV-2, были вызваны COVID-19) . Поэтому профилактика инфекции SARS-CoV-2 не является столь веским аргументом в пользу вакцинации всех здоровых детей, как в случае взрослых. Тем не менее, ситуация может измениться, если появятся новые штаммы, которые вызывают более тяжелое заболевание у условно здоровых детей.
На данный момент существует недостаточно данных для оценки риска развития миокардита у детей и подростков с COVID-19, хотя в одном американском отчете предполагается риск величиной 876 случаев на 1 000 000 . В другом исследовании сообщалось о вариабельном соотношении риска развития миокардита у пациентов с COVID-19 по сравнению с пациентами без COVID-19, равном 36,8 у детей младше 16 лет и 7,4 — у подростков в возрасте 16–24 лет . В третьем исследовании говорится о 8,2-кратном увеличении числа случаев госпитализации с миокардитом, но среди 1371 пациента (дети и подростки младше 18 лет) случаев инфицирования COVID-19 не было . Информация о прогрессировании миокардита на фоне инфекции SARS-CoV-2 (например, развитие фиброза), в настоящее время отсутствует.
В США с появлением более контагиозного варианта дельта недавний рост частоты инфицирования у детей привел к переполненности больниц и отделений интенсивной терапии . Для госпитализированных детей показатели поступления в отделение интенсивной терапии и смертности в настоящее время стабильны на уровне 23 % и 0,4–1,8 % соответственно . Следует отметить, что это произошло в условиях низкого охвата вакцинацией взрослого населения, а также ввиду несоблюдения профилактических мер. Нет сведений, указывающих на возрастание тяжести COVID-19 у детей с тех пор, как дельта-вариант стал доминирующим.
В настоящее время вакцины против COVID-19 имеют разрешение на экстренное применение только у детей в возрасте от 12 до 16 лет и предназначены для устранения жизнеугрожающих состояний. Было установлено, что если дети не подвержены высокому риску тяжелого COVID-19 из-за наличия основного заболевания, неясно, перевешивают ли преимущества риски в этой возрастной группе, так что следует ожидать одобрения в рамках стандартного процесса регулирования .
Есть веские причины рассматривать возможность проведения вакцинации детей и подростков с более высоким риском госпитализации или тяжелого течения заболевания в результате инфекции SARS-CoV-2, поскольку в их случае риск вреда от вакцинации оценивается как более низкий, чем риск вреда от самой инфекции. В этот список входят дети с неврологическими нарушениями, синдромом Дауна, иммунодефицитом, злокачественными новообразованиями, некоторыми сердечными, респираторными и почечными заболеваниями, ожирением и плохо контролируемым диабетом .
Низкий риск госпитализации и смерти от COVID-19, возможно, не является убедительным аргументом против вакцинации, поскольку риск аналогичен или даже выше, чем при других заболеваниях, против которых регулярно проводятся вакцинации, например, ветряная оспа, краснуха, гепатит А и грипп . Кроме того, если инфицирована большая часть детей, то даже очень низкая встречаемость тяжелого заболевания также может привести к высокому абсолютному количеству случаев. К тому же, странах с низким/средним уровнем дохода (СНСД) COVID-19 может сильнее сказаться на здоровье детей из-за сопутствующих заболеваний, влияющих на иммунитет, включая диарею, лихорадку денге, туберкулез, недоедание, задержку роста и анемию .
Аналогичным образом, в странах с высоким уровнем дохода дети из малообеспеченных семей и групп этнических меньшинств чаще заражаются SARS-CoV-2, что может быть связано с большей вероятностью проживания с непривитыми взрослыми или в многопоколенных и переполненных семьях . Также сообщалось, что у этих детей более тяжелое течение инфекции и они чаще страдают от PIMS-TS .
Лечение кори
Режим. Диета
Режим постельный на всё время лихорадочного периода. Кровать пациента с корью должна находиться головным концом к окну, чтобы свет не раздражал глаза, искусственное освещение в комнате или палате должно быть приглушённым.
В рацион больного необходимо включить фруктовые соки, морсы, пища должна быть полноценной, богатой витаминами, легко усваиваться.
Из рациона следует исключить молочные продукты.
Медикаментозное лечение
Этиотропная терапия не разработана.
Введение противокоревого иммуноглобулина эффективно только в инкубационном периоде. Как правило, при лечении кори ограничиваются симптоматическими и патогенетическими средствами:
— обработка слизистой оболочки полости рта раствором нитрофурала, настоем ромашки; — витаминотерапия: ретинол (100 000 МЕ/мл) детям в возрасте 1–6 мес по 50 000 МЕ, 7–12 мес по 100 000 МЕ, старше 1 года по 200 000 МЕ; — закапывание в конъюнктивальный мешок 20% раствора сульфацетамида в возрастных дозировках 3–4 раза в день для лечения конъюнктивита; — отхаркивающие препараты при сухом навязчивом кашле; — жаропонижающие средства в возрастных дозировках.
При развитии осложнений лечение проводится согласно принципам лечения данных заболеваний. При развитии пневмонии или среднего отита назначается антибактериальная терапия в соответствии с результатами посева мокроты на чувствительность к антибиотикам. При развитии энцефалита лечение направлено на поддержание жизненно важных функций и борьбу с ОНГМ.
Дополнительные методы лечения
Физиотерапевтические методы лечения кори — массаж органов грудной клетки и дыхательная гимнастика (назначается и контролируется врачом ЛФК). При развитии крупа, ярко выраженных симптомах ларинготрахеита проводят ингаляции с щёлочными растворами, бронхолитиками, муколитиками. При сухом кашле и сухих хрипах в лёгких показана микроволновая и ультравысокочастотная терапия на область грудной клетки.
Как выяснить причину чихания у кота
Если воздействие на питомца внешних раздражителей, вызывающих чихание, исключено, следует внимательно его осмотреть на присутствие других симптомов, указывающих на развитие заболевания.
Таблица: заболевания, сопровождающиеся чиханием
| Болезнь | Симптомы |
| Инфекционные болезни |
|
| Гельминтозы | При гельминтозах чихание является следствием аллергической перестройки иммунной системы в ответ на глистную инвазию, симптомами являются:
|
| Дирофиляриозы | Протекает с поражением камер сердца, наблюдаются:
|
| Аллергические реакции |
|
| Бронхиальная астма |
|
| Инородное тело в носовой полости |
|
| Отит | Приводит к распространению инфекционного процесса через евстахиеву трубу на слизистую оболочку верхних дыхательных путей, проявляется:
|
| Синусит |
|
| Периодонтит | Вызывает синусит, а также всегда сопровождается гингивитом, воспалением дёсен. Проявляется:
|
| Полипы | Это разрастания слизистой оболочки в результате длительного её воспаления, они доброкачественные, проявляются:
|
| Злокачественные опухоли | Встречаются редко, у пожилых питомцев. Симптомы:
|
Установить причину чихания может только ветеринар
Путь передачи кори
Как уже отмечалось, корь – заболевание, которое может распространять исключительно человек. Он является источником вируса в последние дни инкубационного периода.
Передаваться болезнь может двумя путями:
- аэрогенным путем при кашле, чихании, беседе, плаче или крике;
- трансплацентарным путем, когда вирус передается от заболевшей матери к ребенку, но этот путь очень редко встречается в практике врачей.
Корь – высококонтагиозное заболевание. При общении с заболевшим в сутки заражаются около 40% всех людей из его окружения, а при трехдневном контакте болезнь поражает 80%.
Средний период инкубации вируса в организме 9-11 суток, но в медицинской практике не редкость, когда такой период может варьироваться от 7 до 28 суток. Иногда инфекцией болеют бессимптомно, выявляя наличие вируса в анализе крови при сопутствующих заболеваниях и обследованиях.
Если не считать эпидемиологическую ситуацию, которая является результатом завозных вспышек кори, эпидемии данной инфекции возникают в регионах приблизительно каждые 8-10 лет. Вспышки эпидемии становятся возможны из-за высокого процента не привитого и не переболевшего населения. Наиболее частыми местами концентрации больных корью можно считать школьные и дошкольные учреждения.
Поскольку температура поддержки жизнеспособности вируса за пределами человеческого тела составляет около 15 градусов, то идеальными периодами его распространения является весна или лето.
Диагностика
Когда имеет место корь в типичной форме, то диагностировать заболевание труда не составит. Наличие явных признаков кори, описанных выше, исключит иные болезни. Для постановки диагноза при атипичной форме заболевания следует назначить пациенту сдачу ряда дополнительных анализов:
- общие анализы крови и мочи;
- анализ крови на наличие вируса или по мазкам из носоглотки (вирусологический метод);
- анализ крови на антитела и повышение их титра (серологический метод);
- проведение реакции торможения гемаглютинации, способной показать наличие инфекционного поражения.
Когда развиваются осложнения, врач дополнительно назначает проведение других исследований. Самыми распространенными среди них являются электроэнцефалография и рентген грудной клетки.
Защита от PIMS-TS
Риск развития PIMS-TS является низким и затрагивает менее 0,1 % детей, инфицированных SARS CoV-2. Хотя до 70 % детей с PIMS-TS поступают в отделения интенсивной терапии , почти все пациенты выздоравливают без осложнений . Сообщается, что от 79 % до 100 % сердечных нарушений проходят в течение 14–30 дней после выписки из больницы . Через шесть месяцев после выписки 96 % детей имеют нормальную эхокардиограмму, а почечные, гематологические, отоларингологические и неврологические нарушения устраняются в значительной степени .
Однако поздние осложнения от PIMS-TS остаются неопределенными, и уровень смертности оценивается в 1–2 % . На сегодняшний день нет данных о том, предотвращает ли вакцинация PIMS-TS: хотя, защищая от инфекции SARS-CoV-2, она вполне может также предотвратить постинфекционные последствия; чтобы это подтвердить, необходимы дальнейшие исследования. Поскольку патогенез PIMS-TS остается неясным, существует также гипотетический риск того, что антитела, индуцированные вакцинацией COVID-19, могут вызвать PIMS-TS, хотя на сегодняшний день доказательств этого нет.
Виды побочных реакций
- Различают местные и общие реакции. Местные реакции возникают обычно на месте введения препарата и варьируют от легкого покраснения, лимфаденитов до тяжелого гнойного абсцесса. Общие реакции чаще всего проявляются в виде аллергических, а также незначительного или сильного повышения температуры с вовлечением в процесс различных систем и органов, наиболее тяжелым из которых является поражение центральной нервной системы.
- Часто встречающиеся побочные реакции
- У разных вакцин побочные эффекты могут различаться. Однако существует ряд реакций, которые могут встречаться во многих случаях:
- Аллергические реакции на компоненты вакцины.
- Эффекты болезни в мягкой форме.
- Живые вакцины могут быть опасны для людей с ослабленной иммунной системой (иммунодефицитами).
- Местные реакции в месте инъекции.
- Повышенная температура.
- При применении вакцин существует также другая опасность — с течением времени эффект прививки снижается, и пациент может заболеть. Тем не менее, болезнь будет проходить легче и давать меньше осложнений, чем у непривитых.
Частота поствакцинальных осложнений
- Первое место в структуре поствакцинальных осложнений занимают осложнения после АКДС-вакцинации (до 60% всех осложнений). Можно надеяться, что в перспективе широкое использование бесклеточного коклюшного компонента приведет к значительному снижению этих осложнений.
Наиболее частые причины осложнений
Неправильная дозировка вакцины
Неправильно выбрана техника иммунизации
Нарушение техники стерилизации приборов
Вакцина приготовлена с использованием неправильного растворителя
Неправильное разведение вакцины
Неправильно приготовление вакцины (например, вакцина не была перемешана перед употреблением)
Загрязнение вакцины
Неправильное хранение вакцины
Не были приняты во внимание противопоказания
Симптомы и признаки кори
Заболевание проявляется в среднем через 9 до 17 дней, но может длиться до 21 дня. Симптоматика кори постепенная. Первый признак заболевания – лихорадка (температура 38-40 градусов), затем появляются типичные симптомы ОРЗ. Спустя несколько дней больной покрывается сыпью: это главный признак, по которому можно отличить корь от обычной простуды или другой вирусной инфекции. Сначала высыпания появляются на лице и шее, а в течение двух дней покрывается все туловище. В это время симптоматика обостряется.
Опасность заболевания кроется в осложнениях, которые дает корь на дыхательную и нервную системы. Есть риск развития пневмонии, менингита, энцефалита. Также наблюдаются нарушения со стороны ЖКТ: колит, стоматит, расстройство желудка.
Корь легко спутать с обычной простудой или гриппом, поскольку на начальной стадии оба заболевания имеют схожую симптоматику. У больного становится одутловатое лицо, глаза краснеют и слезятся.
На внутренней поверхности щек больного появляются белесые высыпания. На 4-5 день сыпь распространяется по всему телу поэтапно. В течение 3-5 дней после появления сыпи на всем теле симптомы ослабевают, и человек становится менее заразным.
Правила поведения при подозрении на корь:
- не посещать поликлинику или больницу, вызвать врача, предупредив о симптомах;
- минимизировать контакты;
- при кашле или чихании использовать платок или одноразовую салфетку;
- не трогать руками глаза, рот и нос;
- мыть руки и обрабатывать антисептическими препаратами вещи личного пользования;
- надевать маску при контакте с окружающими (и больному, и окружающим);
- сообщить врачу о последних передвижениях по стране и миру (если они были предположительно инкубационный период);
- не пытаться лечить заболевание самостоятельно.





























