Классификация: виды и формы патологии
В настоящее время принято выделять пастозный и эритический вид ЭКД.
| Пастозный | Эритический |
| Чаще всего диагностируется у малоподвижных, вялых детей, имеющих избыточную массу тела, сниженный тонус кожи. | Возникает, преимущественно, у гиперактивных детей. Такой ребенок раздражителен, у него отмечается повышенная возбудимость, неусидчивость. Подкожно-жировой слой развит недостаточно. |
В зависимости от возраста ребенка кожные проявления ЭКД носят различный характер. Так, у новорожденных детей на коже появляются такие элементы сыпи как эритема, опрелости, сыпь на лице в виде мелких пузырьков.
В возрасте 1-5 мес. к указанным выше элементам могут добавляться и такие кожные проявления как молочный струп, строфулюс. После 6-месячного возраста характер высыпаний меняется, все элементы, присутствующие ранее, могут исчезать, на их месте у ребенка появляется экзема.
У детей более старшего возраста экзема часто сочетается с другими негативными патологиями, такими как бронхиальная астма, крапивница.
Методы терапии
Лечение геморрагического диатеза в острую фазу проходит в стационаре, а выбор методов зависит от первичной причины патологического процесса.
Если говорить о конкретных примерах:
- Активное применение тромболитиков, антикоагулянтов предполагает отказ от средств данного типа. Это эффективный способ коррекции, но проходить он должен под контролем врача. Поскольку возможны парадоксальные реакции при резком отказе от медикаментов.
- В качестве кровеостанавливающего используют средства Викасол и наименования на основе аминокапроновой кислоты. Как правило, местно.
- При тромбоцитопатиях и некоторых других изменениях хорошо себя показывают глюкокортикоиды. Дексаметазон, Преднизолон. В форме таблеток или инъекционных растворов. Длительное использование таковых, однако, несет опасность для здоровья и само. Поскольку эти препараты часто вызывают грозные побочные явления.
- Аутоиммунные процессы требуют использования иммуносупрессоров, которые замедлят или вовсе устранят аномальную реакцию собственных защитных сил тела.
В качестве симптоматических мер показан гемостаз (остановка кровотечения), при внутренней локализации — хирургическими методами.
Помимо того, применение витаминно-минеральных комплексов на основе аскорбиновой кислоты, прочих соединений.
Не обойтись без переливаний крови, плазмы, эритроцитарной массы. Это основной метод систематической терапии гемофилии.
Пациентам рекомендуется пересмотреть образ жизни. Минимизировать риски травм, даже незначительных. Отказаться от курения, приема спиртного. Не потреблять медикаменты без назначения специалиста. Это разумные меры профилактики.
Способы клинической диагностики
Чтобы точно установить диагноз и исключить другие заболевания, проводятся:
Очень важно отличить инфекцию кишечника от других болезней с похожими симптомами. Например, от небактериального отравления пищей или лекарствами, воспаления аппендикса, пневмонии
Если появились симптомы, нужно обратиться к детскому инфекционисту или гастроэнтерологу. Врач назначит бактериологические исследования и/или дополнительные серологические способы диагностики, чтобы выявить антитела к возбудителям инфекции. При вирусных инфекциях ухудшается общее состояние, поднимается высокая температура, а при бактериальных возникают четкие локальные симптомы.
Экссудативный диатез: лечение
В основе лечения детского диатеза лежит элиминационная терапия. После того, как мы изучили факторы риска, способствующие развитию диатеза, понять принципы терапии будет значительно проще
- Начинать профилактику экссудативно-катарального диатеза надо еще во время беременности — будущей маме следует отказаться от вредных привычек и уменьшить в своем рационе долю продуктов с высоким аллергизирующим потенциалом. Во время грудного вскармливания эти меры не теряют свой актуальности. Также мать должна снизить фармакологическую нагрузку на свой организм.
- Для эффективной элиминации пищевых аллергенов и беременной женщине, и кормящей матери, и ребенку в обязательном порядке следует принимать энтеросорбенты. Педиатры рекомендуют для лечения экссудативного диатеза использовать Энтеросгель, который обладает сорбционно-детоксикационными свойствами, а благодаря избирательной активности по отношению к аллергенам, Энтеросгель не выводит из организма питательные компоненты.
- Следите за условиями быта, поставьте в комнате ребенка очиститель воздуха, покупайте малышу только одежду из натуральных материалов, которые не содержат красителей. И самое главное — контролируйте питание малыша, а именно — размер порций, ибо увеличение объема пищи при переходе на смешанное вскармливание является едва ли не главной причиной диатеза.
Лечение Аллергического диатеза у детей:
Базируясь на полученных диагностических данных, врачи разрабатывают специальную диету для ребенка. Нужно строго придерживаться рекомендаций врача! Применять мази без назначения врача строго противопоказано, поскольку то, что вы можете принять за диатез, может быть проявлением более серьезных заболеваний.
Врачи могут назначить средства для снятия зуда, укрепления иммунитета. В качестве местного лечения врачи назначают мази и примочки. Ребенку делают ванночки с чередой, дубовой корой, марганцовкой, чистотелом и т. д.
Прогноз
При ликвидации аллергенов в жизни ребенка и соблюдении специальной диеты к двум или трем годам дифференцируются ферментные и иммунная системы, повышаются барьерные функции кожи и слизистых оболочек, стабилизируются обменные процессы. Только у части детей (в основном при истинной иммунной форме болезни и неблагоприятных условиях жизни) аллергический диатез переходит в аллергические болезни, такие как экзема, нейродермит, бронхиальная астма.
Лечение
Чем раньше будет начато лечение энцефалопатии, тем больше шансов остановить прогрессирование патологии и восстановить полноценную работу головного мозга.
В первую очередь, необходимо устранить причину поражения нейронов:
- скорректировать уровень сахара в крови;
- стабилизировать артериальное давление;
- восстановить работу печени, почек, поджелудочной железы;
- снизить уровень холестерина в крови;
- вывести токсины;
- нормализовать уровень гормонов и т.п.
Лечение непосредственно энцефалопатии требует назначения препаратов, улучшающих кровоток в сосудах головного мозга и обмен веществ внутри клетки. В зависимости от причины и степени поражения, врачи могут назначить:
- ноотропы (церебролизин, пирацетам): направлены на усиление метаболизма;
- кроворазжижающие средства (аспирин, пентоксифиллин и т.п.): способствуют ускорению кровотока, препятствуют образованию тромбов;
- антиоксиданты: нейтрализуют токсины;
- ангиопротекторы (кавинтон, никотиновая кислота и другие): необходимы для ускорения кровообращения и обмена веществ;
- витаминно-минеральные комплексы, аминокислоты;
- симптоматические средства: успокоительные, противосудорожные препараты и т.п.
Экспертное мнение врача
Кельбялиев Эмил Загидинович
Заместитель главного врача, врач-невролог, иглорефлексотерапевт
При энцефалопатии курсы лечения проводятся регулярно, минимум 2 раза в год. Это позволяет держать заболевание под контролем. Подбор конкретных препаратов и определение дозировки осуществляется только врачом. Единой схемы лечения для всех больных не существует.
Для усиления действия лекарственных препаратов используются немедикаментозные методы лечения:
- физиотерапия (рефлексотерапия, электрофорез, магнитотерапия, лазерная терапия);
- лечебная физкультура для улучшения состояния мышц, облегчения контроля за ними;
- массаж для расслабления и улучшения кровообращения;
- иглоукалывание.
В отдельных случаях (при сосудистой природе энцефалопатии) приходится прибегать к хирургическому лечению:
- устранение тромба из просвета сосудов;
- расширение суженных участков артерии с установкой стента, поддерживающего стенки в правильном положении;
- шунтирование: восстановление кровотока за счет создания альтернативного пути, обходящего пораженный участок.
Симптомы
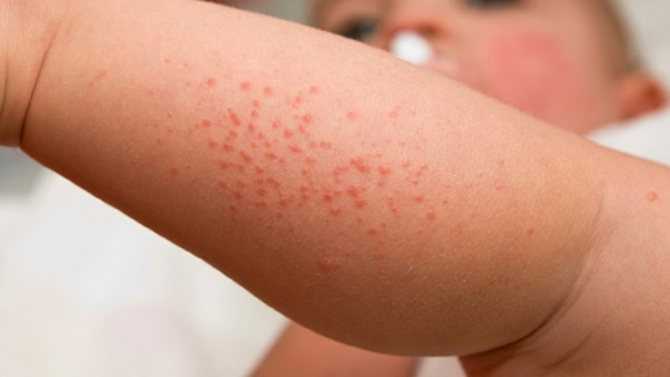
Обычно симптомами ЭКД у детей являются красные пятна на щеках, покрывающиеся затем серо-жёлтыми корочками. В области повреждённой кожи присутствуют боль и зуд, что вызывает сильный дискомфорт.
Недостаток пищеварительных ферментов может обуславливать проявления ЭКД у детей. Корочки на голове ребёнка являются одним из ранних признаков ЭКД. Эти корки сначала краснеют, потом превращаются в увлажнённые пятна. В местах сгиба рук и ног могут возникнуть зудящие кожные поражения. Эти узелки иногда распространяются по всему туловищу, образуя очаги повреждения. Возможно развитие конъюктивита, появление жжения под веками и отёчности затронутых участков. Цвет кожи при этом может меняться от бледно-розового до тёмно-красного.
Симптомы, а именно — кожные высыпания, исчезают, когда появляется первая аллергическая реакция. Однако ЭКД зачастую приобретает затяжной (хронический) характер при регулярном контакте ребёнка с аллергеном. Кожные зуд и жжение усиливаются, становятся мучительными, области повреждённой кожи плохо восстанавливаются и отличаются сильной сухостью.
Когда ЭКД вызывается пищевыми аллергенами, первичные кожные высыпания возникают уже спустя 20 — 30 минут после их употребления. Вследствие стойкого зуда ребёнок становится раздражённым и плохо спит, а это еще больше ухудшает ситуацию и усиливает симптоматику.
На фоне ЭКД иногда наблюдаются признаки повреждения ЖКТ, могут также возникнуть бронхит, фарингит, ринит.
«Не хлебом единым…»
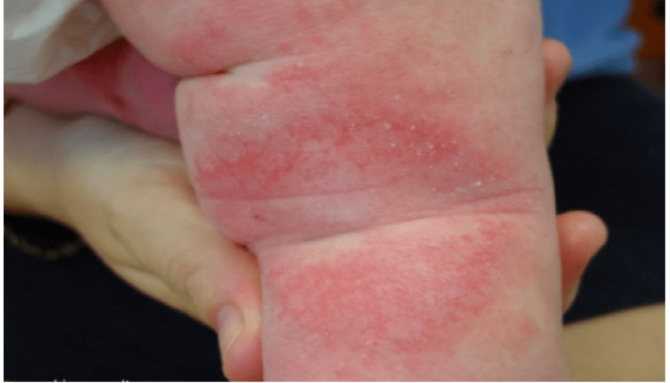
Причиной диатеза на руках у ребёнка может быть не только пища, но и контактные аллергены. Этот ответ кожи называется контактным дерматитом и проявляется высыпаниями, зудом, покраснением, расчёсами и плохим сном. Косметические и гигиенические средства, бытовая химия, некачественные игрушки и одежда, никелевые пуговицы и застёжки — все они могут быть контактыми аллергенами для малыша. Многие мамочки жалуются на диатез на попе у ребёнка. Так может проявиться аллергия на памперсы или пелёночный дерматит (раздражение кожи мочой).
Диатез на попе у ребёнка проявляется покраснением и отёчностью кожи, половых органов, образованием пузырьков и шелушением. Эта разновидность аллергического диатеза у детей связана с особенностями кожи и с нарушениями правил ухода за малышом.
Педиатр Комаровский знает, как лечить диатез у малышей с «пелёночными проблемами». Самый надёжный и безопасный способ — применение сорбента Энтеросгель, а также контакт воспалённой кожи с воздухом. Чем мазать диатез у ребёнка? Родители должны стараться почаще держать малыша голеньким: контакт с одеждой препятствует быстрому заживлению. Кроме того, используются разные наружные лекарственные средства: специальные присыпка, масло, мазь от диатеза для детей. Перед началом лечения нужно проконсультироваться с педиатром, чем именно обработать повреждённую кожу в вашем случае. Основной принцип: «сушим мокрое, увлажняем сухое».
Диатез у ребёнка на щёках может возникать и при попадании аллергена в дыхательные пути. Это называется пыльцевой аллергией или поллинозом. Пыльца деревьев, трав и сорняков — мощный аллерген для детей и взрослых. У ребёнка диатез сопровождается не только кожными проявлениями, но и слёзотечением, насморком, сухим кашлем.
Чем лечить диатез? При поллинозе назначается гипоаллергенная диета, сорбент Энтеросгель, антигистаминные средства.
Экссудативный диатез: причины появления
В особую группу риска попадают те дети, члены семей которых страдают от частых аллергий: велика вероятность того, что эта склонность передастся им по наследству.
Также причины экссудативно-катарального диатеза могут проистекать из неблагоприятного протекания беременности. Например, если во время вынашивания малыша мать употребляла спиртные напитки, курила или находилась в местах с сильно загрязненным воздухом, вполне возможно, что ребенок будет иметь нетипичную реакцию на многие аллергены.
Частые токсикозы, злоупотребление медикаментами или вирусные и инфекционные заболевания, перенесенные женщиной во время беременности, также способны стать причиной развития у малыша неправильной реакции иммунной системы на те или иные вещества.
Еще один фактор, способный повлиять на возможное появление экссудативно-катарального диатеза у детей – это несбалансированный рацион питания женщины во время вынашивания плода.
Если в родовой или околородовой период появляются какие-либо осложнения, это также может стать причиной его предрасположенности к нетипичным аллергическим реакциям в дальнейшем. Так, родовые травмы, гипоксия во время беременности или родов, инфицирование малыша – все это может оказаться причиной появления экссудативного диатеза у детей.
Если в первые дни и месяцы жизни ребенок находится в неблагоприятной бытовой обстановке, это также может привести его к возникновению обостренных реакций на аллергены. Имеется в виду антисанитария, скопления пыли, низкокачественные игрушки, бытовая химия (например, порошок, которым стирают вещи малыша и так далее), шерсть домашних животных.
Также причиной появления патологических реакций на те или иные вещества часто становится несбалансированное питание ребенка. Если малыша перекармливают или дают ему пищу, не подходящую по возрасту, возможно появление нетипичных обостренных реакций.
Загадочный термин
Активное ознакомление широких народных масс с достижениями современной медицинской науки привело к тому, что многие узкоспециальные медицинские термины стали постоянно использоваться в нашей обыденной речи. Словечки типа «инфаркт», «инсульт», «шок», «резекция» у всех на слуху, но факт этот вовсе не свидетельствует о понимании смысла указанных слов. Достойное место в ряду вышеотмеченных терминов занимает такое понятие, как диатез. Слово это известно каждому, кто ребенка имеет, каждому кто посетил детскую поликлинику и каждому, кто переступил порог дома, где находится маленький ребенок. Будущими диатезами беременных женщин пугают, имеющиеся диатезы у детей лечат, но при этом 100% мамочек понятия не имеют, что такое диатез.
Представим себе такую ситуацию: рядовой наш соотечественник захотел ознакомиться с достижениями передовой медицинской науки и полистать наиновейший учебник по педиатрии. Побежал он в книжный магазин и в соответствующем отделе обнаружил две очень толстые и очень красивые книги: «Педиатрия» — учебник национальной медицинской серии США и, опять-таки, «Педиатрия» — руководство, написанное коллективом детской клиники Бостона (все те же США) . Но, заглянув в предметный указатель, с удивлением обнаружит любопытный наш товарищ, что ни в одной из указанных книг НЕТ ВООБЩЕ ТАКОГО СЛОВА «ДИАТЕЗ»!
Как же так!? Что же это за хворь такая, известная у нас каждому, но неведомая нашим особо передовым заморским друзьям? Констатировав такое странное положение вещей и заинтриговав удивленных читателей, попытаемся теперь разобраться с этим самым диатезом.
Причины
Спровоцировать появление диатеза может употребление ребенком или кормящей матерью следующих продуктов:
- коровье молоко, а точнее, белок коровьего молока или молочный сахар (лактоза);
- яичный белок;
- пюре и соки из оранжевых или красных плодов (особенно клубника, цитрусовые, земляника, бананы);
- шоколад;
- продукты с консервантами и пищевыми красителями;
- морепродукты;
- соленья, маринады, соусы со специями.
Причиной диатеза у малышей, находящихся на грудном вскармливании, являются погрешности в диете матери.
При появлении гиперемии (покраснения) кожи, сыпи родители должны вспомнить, что нового появилось в рационе в ближайщие дни и исключить эти продукты.
Также провоцирующим фактором в развитии диатеза служит несоблюдение гигиены, неправильный уход за кожей ребенка, использование неподходящих средств по уходу. Нужно применять гипоаллергенные кремы и средства для купания, разрешенные для применения с рождения.
Кто в группе риска:
Среди детей, подверженных риску, выделяют группу с аномалиями протекавшей беременности у матери – токсикоз, инфекции, курение, употребление алкоголя. Также сюда следует отнести и нарушения протекания родов – асфиксия, гипоксия.
Чаще диатезом страдают дети:
- с наследственной предрасположенностью,
- с врожденными нарушениями нервной системы,
- маловесные или наоборот с большим весом при рождении,
- с дисбактериозом,
- питающиеся детскими смесями.
Манифест заболевания может быть вызван ОРВИ, проведением прививок, особенно в раннем возрасте. Увеличение риска развития часто сочетается с неправильным уходом, нерациональным питанием, плохими жилищными условиями, напряженной эмоциональной обстановке в семье.
Практически любое резкое изменение – смена климата, авитаминозы, бытовая химия и даже плохая экологическая обстановка могут дать толчок к развитию атопии. Детский организм более чувствителен к гистамину (основному регулятору аллергических реакций), поэтому его высвобождение может быть связано не только с чужеродными агентами (например, из пищи или стирального порошка), но и с природными условиями.
Лечение в клинике «Энергия здоровья»
Врачи клиники «Энергия здоровья» всегда готовы принять пациента любого возраста. Мы проведем тщательное обследование, выявим возможные причины энцефалопатии и примем все меры по ее устранению:
- назначим наиболее подходящую терапию, распишем курс лечения и частоту его повторения;
- проведем все необходимые манипуляции (постановка капельницы, внутривенные и внутримышечные инъекции) в комфортабельных условиях дневного стационара и манипуляционного кабинета;
- дополним терапию современными физиотерапевтическими процедурами;
- проведем курс массажа и назначим ЛФК для максимальной эффективности.
Наши неврологи будут контролировать состояние пациента и корректировать лечение при необходимости. Лечение энцефалопатии – это длительный и сложный процесс, но мы готовы за него взяться.
Прогноз
Если все меры по профилактике диатеза соблюдаются в полном объеме, то справиться с нарушением можно к 2-4 годам. Ребенок перестает страдать от аллергии на те вещества, которые раньше вызывали у него воспалительную реакцию. Он начнет переносить белок коровьего молока, яйца и фрукты.
Если диатез не удается взять под контроль и заболевание все время обостряется, то в дальнейшем это грозит развитием аллергии и иммунодефицитом.
Если в семье имелись случаи диатеза, то профилактику нарушения нужно начинать еще во время беременности. Женщина должна исключить из рациона аллергические продукты. Запрещено курить во время беременности. Эта вредная привычка не только повышает вероятность развития диатеза, но и других тяжелых заболеваний.
Автор статьи:
Соколова Прасковья Федоровна | Педиатр Образование: Диплом по специальности «лечебное дело» получен в Волгоградском государственном медицинском университете. Тут же получен сертификат специалиста в 2014 г. Наши авторы
Гнойный экссудат
Гнойный экссудат образуется в результате действия гнойных микроорганизмов (стрептококков, стафилококков, туберкулезных палочек). Этот экссудат богат клетками, в основном лейкоцитами. Если острое гнойное воспаление вызвано стрептококками или стафилококками, нейтрофилы преобладают в экссудате, но если воспаление и экссудация вызваны, например, паразитами животных, количество эозинофилов в экссудате увеличивается.
Гнойный экссудат представляет собой вязкую жидкость желтовато-зеленого цвета с характерным сладким запахом. При центрифугировании он распадается на два слоя – сывороточный и клеточный осадок. Гнойные клетки – так называемые гнойные тельца – это поврежденные и мертвые клетки крови (нейтрофилы, лимфоциты, моноциты), клетки воспаленной ткани и микроорганизмы.
В цитоплазме гноя много вакуолей, граница гноя с окружающей средой нечеткая. Наблюдается также кариолиз – набухание и постепенное растворение ядра гноя, в результате чего количество нуклеотидов и нуклеиновых кислот в гное увеличивается. Гнойная сыворотка химически существенно не отличается от сыворотки крови.
- Гнойный экссудат туберкулезного и сифилитического воспаления обычно имеет большое количество лимфоцитов.
- Гнойный экссудат опухоли содержит множество опухолевых клеток и эритроцитов.
Относительная плотность гнойного экссудата высокая (1020–1040). В нем много активных ферментов, продуктов интенсивного протеолиза (полипептиды, аминокислоты), молочная кислота (90-120 мг% и более). Из-за интенсивного гликолиза содержание глюкозы в гнойном экссудате, как и в других экссудатах, обычно ниже, чем в крови (40-50 мг%).
Капли жира (hilozo) также могут попадать во все экссудаты и создавать так называемый хилозо-экссудат. Этот экссудат возникает, например, когда воспаление локализовано в брюшной полости, области больших лимфатических сосудов.
Диагностика
Диагностикой и лечением энцефалопатии занимается врач невролог. Обследование пациента включает в себя:
- опрос: сбор жалоб и анамнеза; в обязательном порядке уточняются сведения о перенесенных заболеваниях, травмах, факторах риска, время появления первых нарушений, скорость развития и т.п.;
- неврологический осмотр: оценка рефлексов, чувствительности, мышечной силы, двигательной функции;
- электроэнцефалографию (ЭЭГ): оценка электрических импульсов, возникающих в процессе работы мозга; позволяет выявить признаки эпилепсии, воспаления, наличия опухолей и т.п.;
- УЗДГ сосудов головного мозга и шеи: оценивает качество кровотока в крупных сосудах, выявить участки сужения, оценить объем поступающей крови;
- реоэнцефалография: дополняет УЗДГ, позволяет оценить тонус и эластичность сосудов, обнаружить тромбы;
- ангиография: рентгенологическое исследование сосудов с помощью введения в них контрастного вещества;
- КТ и МРТ: позволяют обнаружить очаги склероза, опухоли, воспалительные очаги последствия инсульта и другие структурные изменении;
- анализы крови (общий, биохимический): дают возможность оценить работу почек, печени, поджелудочной железы, выявить токсины, которые могут повлиять на состояние головного мозга.
При необходимости могут быть назначены другие анализы и обследования, а также консультации специалистов для точного определения причины энцефалопатии.
Типы ЭКД
Выделяют три типа ЭКД:
- атопический,
- аутоиммунный,
- инфекционно-аллергический.
Атопический диатез характеризуется избытком IgE (главный показатель аллергического профиля) и нехваткой IgA (антитела первичного иммунного ответа). Также при данном типе фагоциты (клетки защитной системы). Отмечается наличие генетических аллергических заболеваний у мамы и папы.
Аутоиммунный диатез характеризуется такими особенностями:
- высокая восприимчивость кожи к ультрафиолетовому излучению;
- в крови высокая степень гамма-глобулинов (белок с защитной функцией);
- высокий уровень IgM (антитела, обеспечивающие ранний иммунный ответ).
Инфекционно-аллергический диатез имеет следующие отличия:
- в течение долгого периода наблюдается повышенная температура после заражения инфекцией;
- течение заболевания характеризуется болью в суставах и сердце;
- повышается риск развития васкулита (болезнь, которая поражает сосуды).
Почему возникает гипертонус?
Как нервные, так и ненейральные факторы влияют на мышечный тонус. Нервный компонент мышечного тонуса представляет собой тонический рефлекс растяжения, который генерируется, когда мышца стимулируется нервными импульсами из кортикальных и подкорковых центров, спинномозговой дугой, рефлексом растяжения или другими периферическими стимулами. входами. Дисфункция мозга может существенно влиять на регуляцию мышечного тонуса. Например, повреждение базальных ганглиев, которые обычно подавляют нисходящие команды на расслабление, может привести к повышению мышечного тонуса. Повреждение мозжечка, наоборот может привести к снижению мышечного тонуса. На нервный компонент мышечного тонуса сильно влияют внутренние факторы, такие как состояние возбуждения ребенка, и внешние факторы, такие как сенсорные стимулы.
К не-нейронному компоненту мышечного тонуса относятся вязкоупругие характеристики мышечной ткани. Например, избыточное количество коллагена способствует жесткости мышц у детей с ДЦП. Кроме того, такие белки, как тайтин и дистрофин внутри мышечной клетки влияет на жесткость мышц. Тайтин — это гигантский эластичный белок, который связывает миозиновую нить и z-диск в каждом саркомере и способствует возвращению миозиновой нити в исходное положение после растяжения. Уменьшение размера изоформы тайтина было связано с увеличением жесткости мышц и гипертонусом. Дистрофин — это белок цитоскелета, который помогает стабилизировать мембрану мышечных волокон во время сокращения и расслабления. Дефицит дистрофина наборот может привести к изменению вязкоупругих свойств мышечной ткани, включая потерю мышечной упругости.






























