Диагностика Эпиглоттита:
Если врач видит ребенка, который сидит, вытянув вперед голову, открыв рот и высунув язык, он сразу заподозрит, что у ребенка эпиглоттит. Даже врачу будет затруднительно осмотреть горло ребенка, чтобы выяснить, действительно ли имеет место отек надгортанника, так как само исследование может блокировать дыхательные пути больного. Часто в этой ситуации требуется сделать рентгеновский снимок горла, чтобы выяснить степень распространенности отека.
На рентгенограмме шеи в боковой проекции бывает виден увеличенный надгортанник (симптом большого пальца). Однако отсутствие этого признака не исключает эпиглоттита, а проведение рентгенографии может привести к задержке мероприятий по обеспечению проходимости дыхательных путей. Нельзя пытаться осмотреть глотку, оттесняя язык вниз шпателем. Это может вызвать рефлекторный ларингоспазм и обструкцию дыхательных путей. Осмотр надгортанника проводят с помощью фиброларингоскопа в операционной, куда ребенка доставляют в сидячем положении и где приготовлено все необходимое для интубации трахеи.
У взрослых при подозрении на эпиглоттит надгортанник тоже осматривают с помощью фиброларингоскопа, имея в распоряжении все необходимое для интубации трахеи. Больных госпитализируют в отделение реанимации и назначают им антибиотики, активные в отношении Haemophilus influenzae. Этот возбудитель при остром эпиглоттите высевается из крови почти у всех детей, а также у всех взрослых, у которых обнаруживается бактериемия (25%). Из глотки у взрослых больных выделяют также Haemophilus раrаinfluenzae, Streptococcus pneumoniae, Streptococcus pyogenes, изредка Staphylococcus aureus. Однако неясно, соответствует ли микрофлора глотки микрофлоре надгортанника.
При остром эпиглоттите осмотр горла обнаруживает, что надгортанник увеличился в размерах, распух и имеет ярко-красный цвет. Осмотр следует предварять латеральным рентгенологическим исследованием. Во время осмотра горла рядом должен находиться опытный специалист (например, анестезиолог), который в случае необходимости сможет вставить трубку, для того чтобы создать искусственный проход для воздуха.
Лечение
Очень часто дети, у которых обнаружены тикозный гиперкинез, не нуждаются в специальной терапии. Она абсолютно бессмысленна, а помогает лишь коррекция образа жизни пациента. Однако если тики генерализуются, то лечения не избежать. А вот какой из методов выберет врач, зависит от тяжести заболевания, возраста и физических показателей ребенка.
Возможен комплексный подход лечения тиков у детей. В него входит:
- Мероприятия, направленные на правильную организацию режима дня ребенка. Ограждение его от стрессов, волнений и прочих неприятностей.
- Безмедикаментозная терапия. В этот комплекс входит посещение психотерапевта, физиотерапевтические процедуры, рефлексотерапия.
- Лечение с помощью медикаментов.
На начальных этапах развития тиков у детей раннего возраста для видимой положительной динамики бывает достаточно лишь режимных мероприятий. Рационально организованное время занятий и отдыха, своевременный отход ко сну, правильное питание, занятия спортом являются залогом позитивного исхода нервного расстройства.
Семейная психотерапия имеет немаловажное значение. Если ситуация в семье дала толчок для развития тиков, то нужно постараться ее исправить
Малыш ни в коем случае не должен ставать свидетелем ссор или скандалов. Необходимо создать спокойную, доверительную обстановку, чтобы ребенок чувствовал себя любимым и защищенным. Одергивать и напоминать о его нервном нарушении не следует, поскольку это лишь усугубит ситуацию.
Хорошие результаты в профилактике и лечении тиков дают развивающие игры с использованием мелкой моторики, арт-терапия, релаксация. Из физиотерапевтических способов борьбы с этим расстройством чаще всего используются следующие:
- метод биологически обратной связи;
- метод аудиовизуальной стимуляции;
- иглорефлексотерапия;
- лазеротерапия;
- озокеритовые аппликации;
- массаж шейно-воротниковой зоны;
- электросон.
В тех случаях, когда медикаментозного лечения избежать не удается, то сначала назначаются седативные препараты. Они оказывают общее успокоительное действие, убирают нервозность и раздражительность. Если ожидаемого эффекта не наблюдается, врач назначает транквилизаторы. Их сфера действия – снятие эмоционального напряжения, тревожности и страхов.
При прогрессирующем тикозном гиперкинезе, не поддающемуся щадящему лечению, применяются более тяжелые препараты. К ним относятся нейролептики и антидепрессанты. К сожалению, эти медикаменты имеют массу побочных действий и используются только в крайнем случае, исключительно по назначению врача и строго соблюдая дозировку. Главным показателем к применению является безопасность ребенка с учетом особой чувствительности еще не сформированного организма, в том числе и нервной системы.
Лечение тиков у детей обычно проводится амбулаторно, поскольку госпитализация может являться дополнительным источником тревожных переживаний. По той же причине при медикаментозной терапии избегают введения препаратов с помощью инъекций.
Симптомы
Признаки энцефалоптии зависят от локализации очага разрушения, а также степени развития заболевания. Наиболее часто пациенты и их родственники сталкиваются со следующими симптомами:
головная боль: может захватывать всю голову или концентрироваться в отдельных ее участках; интенсивность зависит от степени поражения и постепенно нарастает; болевые ощущения плохо купируются приемом анальгетиков;
головокружение: возникает эпизодически, сопровождается потерей ориентации в пространстве; нередко человек вынужден пережидать это состояние в постели, поскольку малейшее движение способствует усилению симптома; состояние часто сопровождается постоянной тошнотой и рвотой;
нарушения когнитивных функций: постепенное снижение способности адекватно мыслить является характерным признаком энцефалопатии; человек постепенно становится забывчивым, рассеянным, плохо концентрирует внимание на конкретном процессе и с трудом переключается между различными занятиями;
эмоциональные и поведенческие нарушения: человек с трудом контролирует свои эмоции, становится раздражительным, плаксивым, быстро возбуждается; по мере прогрессирования заболевания возникает апатия, депрессия и полное нежелание делать что-либо;
увеличение или уменьшение тонуса мышц; часто сопровождается гиперкинезами (дрожью в конечностях, навязчивыми движениями и т.п.);
снижение зрения и слуха;
повышенная метеочувствительность.
У одних пациентов преобладают расстройства поведения, другие перестают нормально владеть своим телом; у третьих страдают, в основном, органы чувств. В тяжелых случаях человек требует постоянного ухода и наблюдения окружающих.
Симптомы диабета 1 типа
Определить диабет помогают внешние признаки, потому что заболевание сказывается на работе всего организма. У молодых людей до 18 лет диабет развивается очень быстро и бурно. Часто случается так, что через 2-3 месяца после стрессового события (ОРВИ, переезда в другую страну) наступает диабетическая кома. У взрослых симптомы могут быть мягче, постепенно усиливаясь.
Повод для беспокойства следующие признаки:
- Частые мочеиспускания,человек ходит в туалет несколько раз за ночь.
- Потеря веса (диета и желание сбросить вес в подростковом возрасте чревато быстрым развитием гипергликемии).
- Появление морщин не по возрасту, сухость кожных покровов.
- Повышенное чувство голода при недостатке веса.
- Вялость, апатия, подросток быстро утомляется, у него появляются тягостные мысли.
- Обмороки, резкая головная боль, проблемы со зрением.
- Постоянная жажда, сухость во рту.
- Специфический запах ацетона изо рта, а при тяжелом состоянии и от тела.
- Ночная потливость.
Если было замечено хотя бы несколько симптомов, больного следует немедленно отправить к эндокринологу.
Чем моложе организм, тем быстрее наступает кома.
Профилактика
Специфическая профилактика эпиглоттита
Для предотвращения Hib-инфекции разработана специальная вакцина, которая включена в календарь прививок. Хотя вакцинация не может уберечь от развития эпиглоттита на 100%, риски опасных осложнений значительно снижаются у привитых малышей.
Неспецифическая профилактика
Неспецифические профилактические меры включают в себя повышение защитных сил организма, правильное питание, закаливание и ежедневные прогулки. Следует оградить малыша от контакта с инфекционными больными, это поможет обезопасить кроху от многих распространённых заболеваний.
2.Причины
Гемофильная палочка b высевается при детских эпиглоттитах в 90% случаев. Однако это не единственный возможный возбудитель острого воспаления надгортанника: патогеном в разных случаях оказываются также гноеродные стрептококки, стафилококки, клебсиеллы, псевдомонады, вирусы. При глубоком иммунодефиците возможен эпиглоттит грибковой (кандидозной) этиологии.
Вообще, ослабленный иммунитет является наиболее значимым фактором риска: эпиглоттит часто вспыхивает у лиц, страдающих анемией, перенесших термическую травму или механическую травму гортани; у пациентов с тяжелыми хроническими заболеваниями, удаленной селезенкой или иммунопатологическими расстройствами.
Инфекция распространяется только от человека к человеку – воздушно-капельным путем.
Согласно различным источникам, одним из факторов риска выступает мужской пол: мальчики заболевают эпиглоттитом от полутора до двух раз чаще девочек.
3.Симптомы и диагностика
К характерным особенностям эпиглоттита относятся стремительное развитие и быстро нарастающие дыхательные затруднения, обусловленные отеком надгортанника и черпало-надгортанных складок. Отмечается сильная боль в горле и затруднения глотательного акта, гипертермия, стридорозное дыхание (шумное с присвистом), нередко – цианотичный оттенок губ и окологубных тканей, дисфония или афония (невозможность издавать речевые звуки), общее лихорадочное возбуждение и беспокойство. Типичной является вынужденная поза с вытянутой шеей, наклоном вперед, высунутым языком, раздувающимися на вдохе ноздрями.
Различают три основные формы эпиглоттита, которые могут сменять друг друга как последовательные стадии одного и того же процесса: отечная, инфильтративная и абсцедирующая.
Диагноз устанавливают по клиническим данным, с учетом доступного анамнеза и жалоб. Если позволяет ситуация, проводят рентгенографию, фиброларингоскопию.
Отбираются мазки для лабораторной идентификации возбудителя.
Методы лечения

При эпиглоттите требуется неотложная медицинская помощь, которая предоставляется в условиях стационара, в отделении интенсивной терапии и реанимации. Транспортировать ребенка следует только в сидячем положении. Не стоит пытаться лечить болезнь самостоятельно, чтобы избежать смертельного исхода.
Если диагностирован эпиглоттит у детей, лечение направлено на восстановление проходимости дыхательных путей. С этой целью мы назначаем антибиотикотерапию, симптоматическую и инфузионную терапию, включающую прием седативных и дезинтоксикационных средств, спазмолитиков, внутривенное введение иммуноглобулина, физраствора и питательных препаратов, ингаляции глюкокортикостероидов, постановку компрессов с димексидом.
Если консервативное лечение не оказывает нужного результата, мы прибегаем к хирургическому вмешательству:
- трахеотомии — в дыхательные пути ребенка вводим пластиковую трубку, обеспечивающую свободное дыхание;
- интубации трахеи — с помощью особой трубки расширяем дыхательный просвет.
При инфильтративном эпиглоттите в наиболее отечных зонах мы делаем насечки на надгортаннике. Если наблюдается абсцесс, то мы его вскрываем.
Лечение
Пациента помещают в отделение реанимации и интенсивной терпи. Недостаток кислорода восполняется специальными кислородными ингаляциями. Если дыхательный канал перекрыт окончательно, то выполняется трахеостомия – операция по установке в разрез на гортани дыхательной трубки. В качестве альтернативы возможна назотрахеальная интубация – дыхательная трубка вводится через носоглотку. Параллельно отслеживаются жизненные функции: артериальное давление, газовый состав крови, строится электрокардиограмма.
При инфильтративном поражении слизистую иссекают для снижения отека, если есть абсцесс, его вскрывают.
Основу медикаментозного лечения составляют антибактериальные препараты, в частности амоксиклав и цефтриаксон.
Также применяются иммуномодулирующие средства – пентаглобин, седативные (успокоительные) вещества, солевые растворы, стероидные гормоны (обеспечивают противошоковое действие), противовоспалительные и анестезирующие компрессы на шею.
Возможные последствия
Нервные тики у детей различного возраста, независимо от причины возникновения, являются сигналами о том, что с ребенком не все в порядке, его психическое состояние на пределе возможностей, и он нуждается в безотлагательной помощи. Если вовремя убрать раздражитель, то тикозные проявления уходят самопроизвольно.
А что произойдет, если оставить все как есть? Здесь возможны несколько вариантов развития событий:
- Эпилепсия. Тики могут быть симптомами начальной стадии этого тяжелого неврологического заболевания.
- Тяжелые неврозы, психоэмоциональные нарушения. Нелеченый гиперкинез прогрессирует в детском организме, подключая новые проявления тикозного состояния. Отсутствие квалифицированной помощи приводит к развитию депрессии и других критических состояний.
- Синдром Туретта. Это психическое расстройство хоть и не является последствием родительской бездеятельности, но ее клиническая картина обязательно включает в себя и моторные, и вокальные тики.
Даже если гиперкинез через неделю самостоятельно исчезнет без каких-либо последствий, идти к врачу и проходить диагностические процедуры нужно обязательно. Это – залог здоровья ребенка, и делается с целью исключения вышеперечисленных заболеваний.
Проявления патологии в разном возрасте
Гиперкинез будет проявляться по-разному в зависимости от возраста ребенка.
- Малыш дошкольного возраста будет отличаться повышенной подвижностью и нестабильностью эмоций и поведения, ему трудно принимать правила, он плохо спит как ночью, так и днем.
- Дети младшего школьного возраста имеют проблемы с обучением и дисциплиной в школе, им сложно сфокусироваться на словах учителя, доделать задание до конца, отследить свои ошибки.
- В старших классах к плохой успеваемости и дисциплине добавляются неправильный образ жизни и вредные привычки (употребление табака и алкогольных напитков, асоциальное поведение, неразборчивость в половых связях).
Другие заболевания из группы Болезни органов дыхания:
| Агенезия и Аплазия |
| Актиномикоз |
| Альвеококкоз |
| Альвеолярный протеиноз легких |
| Амебиаз |
| Артериальная легочная гипертония |
| Аскаридоз |
| Аспергиллез |
| Бензиновая пневмония |
| Бластомикоз североамериканский |
| Бронхиальная Астма |
| Бронхиальная астма у ребенка |
| Бронхиальные свищи |
| Бронхогенные кисты легкого |
| Бронхоэктатическая болезнь |
| Врожденная долевая эмфизема |
| Гамартома |
| Гидроторакс |
| Гистоплазмоз |
| Гранулематоз вегенера |
| Гуморальные формы иммунологической недостаточности |
| Добавочное легкое |
| Ехинококкоз |
| Идиопатический Гемосидероз легких |
| Идиопатический фиброзирующий альвеолит |
| Инфильтративный туберкулез легких |
| Кавернозный туберкулез легких |
| Кандидоз |
| Кандидоз легких (легочный кандидоз) |
| Кистонозная Гипоплазия |
| Кокцидиоилоз |
| Комбинированные формы иммунологической недостаточности |
| Кониотуберкулез |
| Криптококкоз |
| Ларингит |
| Легочный эозинофильный инфильтрат |
| Лейомиоматоз |
| Муковисцидоз |
| Мукороз |
| Нокардиоз (атипичный актиномикоз) |
| Обратное расположение легких |
| остеопластическая трахеобронхопатия |
| Острая пневмония |
| Острые респираторные заболевания |
| Острый абсцесс и гангрена легких |
| Острый бронхит |
| Острый милиарный туберкулез легких |
| Острый назофарингит (насморк) |
| Острый обструктивный ларингит (круп) |
| Острый тонзиллит (ангина) |
| Очаговый туберкулез легких |
| Парагонимоз |
| Первичный бронхолегочный амилоидоз |
| Первичный туберкулезный комплекс |
| Плевриты |
| Пневмокониозы |
| Пневмосклероз |
| Пневмоцитоз |
| Подострый диссеминированный туберкулез легких |
| поражение газами промышленного происхождения |
| Поражение легких вследствие побочного действия лекарственных препаратов |
| поражение легких при диффузных болезнях соединительной ткани |
| Поражение легких при болезнях крови |
| Поражение легких при гистиоцитозе |
| Поражение легких при дефеците а 1- антитрипсина |
| поражение легких при лимфогранулематозе |
| Поражение легких при синдроме марфана |
| Поражение легких при синдроме Стивенса-Джононса |
| Поражения легких отравляющими веществами |
| Пороки развития легких |
| Простая Гипоплазия |
| Радиационные поражения легких |
| Рецидивирующий бронхит у детей |
| Саркаидоз органов дыхания |
| Секвестрация легкого |
| Синдром гудпасчера |
| Синдром Маклеода |
| Синдром Мендельсона |
| Синусит |
| Спонтанный пневмоторакс |
| Споротрихоз |
| Стафилококковые деструкции легких у детей |
| Стенозы и трахеи крупных бронхов |
| Стенозы и трахеи крупных бронхов |
| Стрептококковый фарингит |
| Сфеноидальный синусит (сфеноидит) |
| Токсоплазмоз |
| Трахеальный бронх |
| Трахеит |
| Трахеобронхомегалия |
| Тромбоэмболия легочной артерии (ТЭЛА) |
| Туберкулез внутригрудных лимфатических узлов (бронхоадениты) |
| Туберкулез бронхов, трахеи, верхних дыхательных путей |
| Туберкулез гортани |
| Туберкулез легких |
| Туберкулез полости рта, миндалин и языка |
| Туберкулезная интоксикация у детей и подростков |
| Туберкулезный плеврит |
| Туберкулема легких |
| Фарингит |
| Фиброзно-кавернозный туберкулез |
| Фронтит (острый фронтальный синусит) |
| Хроническая пневмония |
| Хроническая пневмония у детей |
| Хронический абсцесс легких |
| Хронический бронхит |
| Хронический гематогенно-диссеминированный туберкулез легких |
| Хроническое легочное сердце |
| Цирротический туберкулез легких |
| Шистосомозы |
| Экзогенный аллергический альвеолит |
| Эмфизема легких |
| Этмоидальный синусит (этмоидит) |
Подозрительные предметы
Один из наиболее очевидных признаков подростковой наркомании – характерная атрибутика для приема веществ:
Курение и вдыхание: скрученные или мелко нарезанные листы бумаги, фольга, мутные стеклянные трубки и колбы, пожелтевшие пластиковые бутылки с прожженными дырами, бумага, зеркальца и лезвия со следами травы или порошка.
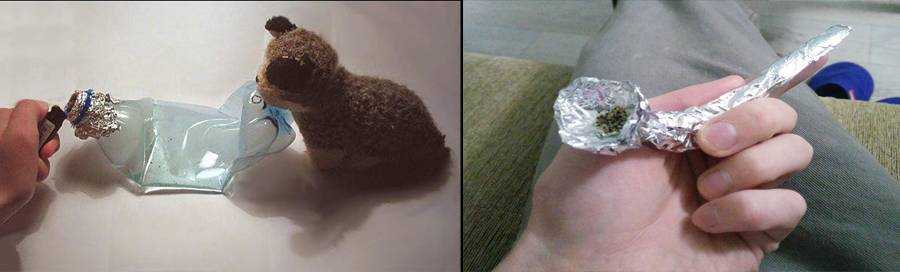
Самодельная курительная трубка из фольги
Инъекции: ампулы с неизвестными веществами, физрастворы, вата и шприцы, пипетки, погнутые подкопченные ложки, куски ткани или резины – жгуты.
Таблетки: болеутоляющие, успокоительные средства, антидепрессанты, неизвестные витамины или подозрительные таблетки в привычных упаковках.
Симптомы
Симптоматика представляет собой комплекс трех основных признаков: проблемы с глотанием, активное выделение слюны, трудности дыхания.
Перед активизацией эпиглоттита возможно течение ОРВИ, сопровождаемое температурой 38–390С, болезненностью при глотании. Иногда наблюдаются и другие симптомы: боли в шее при прощупывании, першение и сухость в горле, ушные боли. Воспаление эпиглоттиса очень быстро прогрессирует, и в течение 3–7 часов может наступить окончательное перекрытие дыхательного канала.
Ребенок в это время выражает тревогу, у него меняется голос, в процессе сужения гортанного просвета появляется одышка, начинается тахикардия, кожа приобретает синюшный окрас. В этой ситуации дети пытаются выбрать наиболее удобную позу для дыхания: положение сидя с распрямленным позвоночником, голова запрокинута, рот открыт, а язык вывален.
Иногда формируется абсцесс, возможно воспаление жировой клетчатки (флегмона), эмпиема плевры, медиастинит.
Лечение Эпиглоттита:
Эпиглоттит всегда требует неотложной помощи. Его нельзя лечить дома простыми, доступными каждому средствами.
Неотложная помощь, проводимая в условиях отделения интенсивной терапии, заключается в первую очередь в введении под наркозом в дыхательные пути ребенка пластиковой трубки, чтобы обеспечить свободное дыхание. Делается рентгеновский снимок, чтобы убедиться, что именно надгортанник блокирует дыхательные пути.
Внутривенно ребенку вводят антибиотики, чтобы уничтожить бактерии, вызвавшие эпиглоттит. Также в вену вливают жидкости и питательные вещества, чтобы не развилось обезвоживание и истощение. Ребенок находится в помещении со специально увлажненной атмосферой, чтобы предотвратить высыхание дыхательных путей. Сердечная недостаточность и дыхание мониторируются.
Пребывание в больнице обычно ограничивается 5-7 днями, антибиотики больной получает в течение 7-10 дней.
Неотложная помощь. Воспаление надгортанника может стать фатальным, если вовремя не оказать экстренную помощь. Позвоните своему педиатру или, если дело не терпит отлагательства, вызовите «скорую помощь» или немедленно везите ребенка в больницу неотложной помощи. Поводом для проведения таких неотложных мероприятий должно быть следующее: ребенок просыпается днем или ночью, заговаривается, пытается сесть или постоянно просится на руки, вытягивает головку вперед, рот его все время открыт, язык высунут, ребенок судорожно хватает ртом воздух, нарастает одышка; появляется затруднение при глотании; температура тела поднимается до 39-40° С, ребенок жалуется на сильную боль в горле. Вся эта симптоматика возникает внезапно, обрушиваясь, словно снег на голову. Как правило, до этого никаких признаков недомогания у ребенка не бывает.
Во-первых, успокойтесь сами и попытайтесь успокоить ребенка. Спокойные родители могут многое сделать, чтобы облегчить состояние ребенка и уменьшить его страх. Никогда не пытайтесь в этой ситуации придавить книзу язык больного ребенка, не старайтесь рассмотреть, что творится у него в горле, и не заставляйте ребенка изменять положение головы. Подобные действия могут мгновенно закупорить дыхательные пути больного. Если вы едете в машине, откройте окно и посадите ребенка так, чтобы он мог спокойно дышать. Не включайте печку. Спокойно повторяйте ребенку: «Дыши медленно и ровно».
Когда необходимо лечить косоглазие и проводить операцию?
При истинном косоглазии, если не удалось достичь стойкого терапевтического эффекта аппаратными методиками, тренажерами, коррекцией очками и упражнениями, необходимо делать операцию. Специалисты рекомендуют её детям с косоглазием до четырех-шести лет. Благодаря новым методикам математического моделирования операции стали менее травматичными, а реабилитационные сроки сократились. По окончании процедуры маленькому пациенту можно будет отправиться домой уже на следующий день.
Что происходит во время операции? Оперировать, в зависимости от причин косоглазия, хирург будет так, чтобы усилить слабую мышцу, поддерживающую глазное яблоко. Либо расслабить ее, если она фиксирует глаз в неправильном положении. Сегодня врачи используют лазерные методики для исправления косоглазия. Эти методы бескровные и щадящие: операции выполняются под местным наркозом, а восстановление занимает около месяца.
Наиболее распространенные причины, вызывающие гипертиреоз
Причины гормонального сбоя:
- болезнь Грейвса, когда собственные антитела стимулируют выработку гормонов щитовидной железы;
- узловой зоб, диффузный зоб;
- воспаление щитовидной железы: хронический аутоиммунный тиреоидит (начальная фаза болезни Хашимото), подострый тиреоидит (начальная фаза болезни Кервена);
- потребление чрезмерного количества йода, например, в добавках;
- чрезмерные дозы гормонов щитовидной железы (факт тиреотоксикоза);
- опухоли гипофиза, которые выделяют ТТГ;
- опухоли трофобласта.
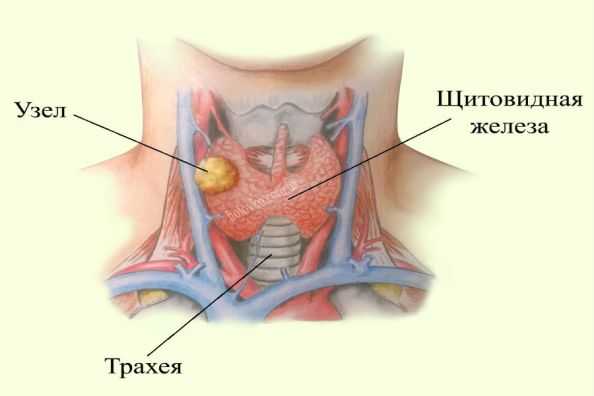
Узел щитовидной железы
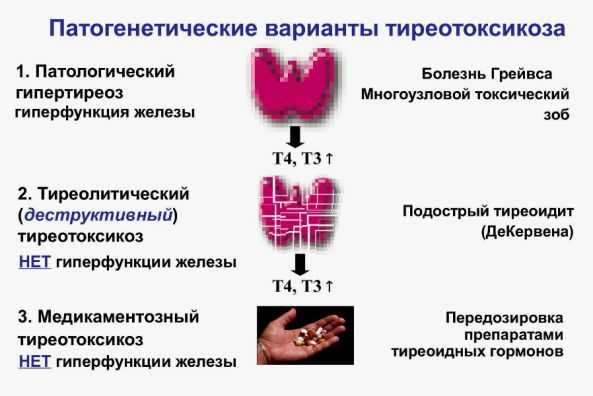
Тиреотоксикоз
Редкие причины гипертиреоза включают: подострый тиреоидит (заболевание, связанное с предшествующей вирусной инфекцией) и послеродовой тиреоидит.
Причины сахарного диабета 1 типа у детей и подростков
Многие родители заблуждаются, думая, что диабетики заболели, так как ели много шоколада и сахара. Если ограничить ребёнка в сладком, его скорее можно защитить от диатеза, чем от диабета. Дети заболевают диабетом в раннем возрасте не из-за неправильного питания. Об этом говорят выводы ученых, изучающих эту проблему.
Авторитетный учёный Andreas Beyerlein из Мюнхенского Центра Гельмгольца провёл исследование, по завершению которого были сделаны следующие выводы:
- Перенесённая в возрасте 0-3 лет сильная вирусная инфекция в 84 % приводят к развитию сахарного диабета 1 типа, причём чаще диагностируют патологию по достижению ребёнком 8-летнего возраста.
- ОРВИ в острой форме, перенесённое младенцами до 3-х месяцев, вызывает диабет в 97% случаев.
- У детей, имеющих наследственную предрасположенность к гипергликемии, увеличивается риск развития заболевания в зависимости от алиментарных факторов (питания): искусственное вскармливание, раннее употребление коровьего молока, высокий вес при рождении (выше 4,5 кг).
Существует два пиковых возраста для обнаружения сахарного диабета у детей — 5-8 лет и подростковый период (13-16 лет). В отличие от взрослых, детский диабет развивается очень быстро и бурно. Проявляется болезнь с острой формы кетоацидоза (отравления кетоновыми телами, образующимися в печени) или диабетической комы.
Что касается наследственности, то вероятность передачи СД1 невысока. Если диабетом 1 страдает отец, риск передачи детям составляет 10%. Если мать, то риски сокращаются до 10%, а при поздних родах (после 25 лет) до 1%.
У однояйцевых близняшек риски заболеть разнятся. Если болеет один ребенок, то у второго заболевание возникает не чаще чем в 30-50 %.






























