Симптомы чесотки
Основным симптомом чесотки является зуд, который усиливается в вечернее и ночное время. Характерно, что зуд начинается непосредственно после внедрения клеща в кожу, где он «прокладывает»
чесоточные ходы (сначала- небольшие розовые узелки на поверхности кожи, затем на их месте появляются извилистые сероватые линии с мелкими пузырьками на конце).
Поначалу зуд носит местный характер, но постепенно усиливается, распространяется по телу и особенно ожесточается, когда больной ложится в постель.
Клещ обычно внедряется в те участки тела, где кожа нежная и тонкая, — в межпальцевые промежутки на кистях рук, локтевые сгибы, складки возле подмышек. Иногда чесоточные ходы можно
наблюдать в области ягодиц, на внутренней поверхности бедер, на животе.
Следует отметить, что высыпания у грудных детей часто захватывают такие участки кожного покрова,
которые исключительно редко поражаются у взрослых: лицо и голова, подошвы и ладони.
Причем иногда явления чесотки на лице и голове «замаскированы» картиной острой мокнущей экземы,
торпидной к терапии. У детей первых месяцев жизни чесотка вначале нередко может производить впечатление детской крапивницы, так как на коже спины, ягодиц и лица имеется большое количество расчесанных и покрытых кровянистыми корочками волдырей. У детей чесотка может осложняться тяжелой пиодермией и сепсисом, вплоть до смерти.
Рак груди — стадия заболевания
Стадия заболевания — один из основных параметров для определения метода лечения и прогноза заболевания. Это выражается по классификации TNM (T = размер опухоли, N = поражение лимфатических узлов, M = отдаленные метастазы.
Стадии заболевания
|
Стадия |
Особенности |
|
I этап |
Опухоль менее 2 см в диаметре (T), подмышечные лимфатические узлы не поражены (N), отдаленные метастазы отсутствуют (M) |
|
II этап |
Опухоль менее 5 см в диаметре (T), с поражением подвижных регионарных лимфатических узлов (N), без отдаленных метастазов (M) |
|
III стадия |
Опухоль любого размера, с поражением или фиксацией кожи вдоль грудной стенки (T), метастазы в неподвижных подмышечных лимфатических узлах (N), без отдаленных метастазов (M) |
|
IV этап |
Опухоль любого размера (T) с наличием отдаленных метастазов (например, в печени, кости или отдаленных лимфатических узлах) (N) и (M) |
Рак груди — лечение
При лечении рака груди используется:
- хирургическое лечение;
- лучевая терапия;
- химиотерапия;
- гормональная терапия;
- иммунотерапия.
Хирургическое лечение — основной метод лечения рака груди. Его цель — удаление опухолевой ткани и пораженных лимфатических узлов.
Тип операции зависит от стадии заболевания и может быть:
- Простая мастэктомия — хирургическая процедура, при которой удаляется вся ткань груди (железистая и жировая), соски, но не лимфатические узлы в подмышечной впадине. Эта операция выполняется в случаях, когда рак не распространился на лимфатические узлы.
- Радикальная мастэктомия — удаление груди как при простой мастэктомии с удалением лимфатических узлов в подмышечной впадине.
- Запасная мастэктомия — процедура, при которой удаляется только часть груди вокруг опухоли. При выборе хирургического вмешательства всегда сложно провести щадящую мастэктомию. К сожалению, это не всегда возможно из-за размера и расположения опухоли.
Лучевая терапия может проводиться до или после операции. Её проводят перед операцией, чтобы уменьшить опухоль и риск местного рецидива. Цель послеоперационного облучения — уничтожить остаточные злокачественные клетки и предотвратить рецидив заболевания. После щадящих процедур всегда следует проводить лучевую терапию.
Адъювантная химиотерапия (химиотерапия после операции) проводится женщинам с пораженными лимфатическими узлами и женщинам с высоким риском (опухоль более 1 см).
Гормональная терапия применяется, если опухоль гормонально зависима. В 60 — 70% случаях рост опухоли груди стимулируется половыми гормонами (эстрогеном и прогестероном). Гормонозависимые опухоли в основном возникают у пожилых женщин, часто менее агрессивны и хорошо дифференцированы. Пациенты с положительным ЧСС имеют лучшую выживаемость и возможность лечения гормональной терапией,например, применение антиэстрогенов — тамоксифена.
Формы заболевания
Вазомоторный ринит бывает двух видов: аллергический и нейровегетативный.
Ринит аллергической формы
В момент попадания аллергенов в организм развивается реакция непереносимости, которая бывает специфической и неспецифической. Специфическая реакция имеет три стадии:
- иммунологическую (выработка антител);
- возникновение медиаторов;
- патофизиологическую (воспалительный процесс).
Симптоматика неспецифической реакции обусловлена тесным контактом с аллергеном.
Болезнь может проявляться в сезонной или круглогодичной форме. В первом случае нарушение имеет кратковременный характер и не требует немедленной реакции. Во втором случае пациенту необходимо выявить тип аллергена с помощью анализов. Лечение вазомоторного аллергического ринита предполагает исключение контакта с аллергеном и прием антигистаминных средств.
Ринит нейровегетативной формы
Обычно овозникает у людей с заболеваниями ВНС либо под влиянием таких внешних факторов:
- агрессивные смолы;
- пыль;
- резкие раздражающие запахи.
Сезонность в данном случае роли не играет. Главный признак — насморк, который появляется в первой половине дня и проходит к вечеру. Симптомы и лечение вазомоторного ринита нейровегетативной формы устанавливают отоларинголог и невролог.
Корь
Корь острая инфекционная болезнь, вызываемая РНК-вирусом рода Morbillivirus, характеризуется лихорадкой, интоксикацией, фотофобией, воспалением слизистых оболочек дыхательных путей, этапной пятнисто-папулезной сыпью.
Корь протекает с осложнениями со стороны бронхо-лёгочной системы, редко возникают коревые энцефалиты и менингоэнцефалиты с тяжёлыми резидуальными последствиями. Источником инфнекции является больной человек. Восприимчивость заболевания считается 100 %. После введения вакцинации заболеваемость резко упала и составляет 5 на 100 000 детского населения.
- Проведение вакцинации
- Анализы на вирус Краснухи
Коррекция
Вылечить полностью умственную отсталость даже в легкой форме невозможно, так как органические поражения мозга необратимы. Но она легко поддается коррекции, которой занимаются детские психиатры и педагоги специализированных школ. Разработаны специальные программы, основанные на конкретно-наглядных методиках, помогающие детям получить несложные навыки и способность проявлять компенсаторные возможности.
Обучение проходит в медленном темпе, привычном больному. Как результат, пациент может свободно адаптироваться в окружающем пространстве и должным образом реагировать на его изменение.
Программа нейрокоррекционной помощи учитывает нейропсихологические особенности ребенка, его сильные стороны. Она позволяет развить:
мелкую моторику, координаторные и моторные навыки;
зрительно-моторную координацию – укрепить мышцы глаз и прослеживающие движения последних, что необходимо для чтения и письма, установить коммуникацию между глазом и рукой;
устойчивые связи между полушариями головного мозга для увеличения скорости обработки сенсорной информации;
внимание, самоконтроль;
функции мышления, пространственного восприятия, умения строить связную речь и логико-грамматическую конструкцию;
понятие неправильного поведения;
слуховое восприятие речи и неречевых звуков, умение дифференцировать темпо-ритмические рисунки.
В некоторых случаях для достижения поставленных целей может возникнуть необходимость в логопеде, дефектологе, неврологе.
Стадии множественной миеломы
Стадирование множественной миеломы осуществляется на основании системы Дьюри-Салмона либо согласно международной системе ISS/R-ISS (международная система, пересмотренная в 2014 году).
По Дьюри-Салмону для определения стадии заболевания рассматривают следующие критерии:
- содержание моноклонального иммуноглобулина в крови и моче;
- уровень кальция в сыворотке крови, возрастающий при высвобождении его из костной ткани;
- степень анемии, вызванной угнетением эритропоэза;
- степень деструкции костной ткани.
В соответствии с этими критериями выделяют три стадии ММ.
| Стадия | Признаки | Клеточная масса (1012/м2) |
| I | Моноклональный глобулин – незначительное количество;Уровень кальция в крови – норма;Гемоглобин – норма или незначительно понижен (не менее 10 г/дл);Переломы или другие повреждения костей – отсутствуют либо единичный эпизод. | <0,6 |
| II | Признаки, не соответствующие I или III стадиям. | 0,6-1,2 |
| III | Моноклональный глобулин – высокий уровень;Содержание кальция в крови – выше нормальных значений;Гемоглобин – менее 8,5 г/дл;Повреждения костей – три и более остеолитических очага. | >1,2 |
Для каждой из стадий выделяют подстадию A или B, в зависимости от нарушения функции почек:
- A – функция почек в норме, сывороточный креатинин <170 мкмоль/л или 2 г/дл;
- B – сниженная функция почек, сывороточный креатинин ≥170 мкмоль/л или 2 г/дл.
Система ISS учитывает уровень в сыворотке крови сывороточного альбумина и β-2-микроглобулина. Согласно ей, ММ разделяется на три стадии.
| Стадия | Признаки |
| I | Альбумин ˃ 35 г/л, β-2-микроглобулин ˂3,5 мг/л. |
| II | Альбумин ˂ 35 г/л, β-2-микроглобулин ˂3,5 мг/л или β-2-микроглобулин находится в диапазоне 3,5-5,5 мг/л при любом содержании альбумина. |
| III | Показатель β-2-микроглобулина превышает 5,5 мг/л при любом содержании альбумина. |
После пересмотра в 2014 году к уже учитываемым показателям системы ISS, добавились наличие неблагоприятных хромосомных аномалий и уровень лактатдегидрогеназы (ЛДГ).
Стадии R-ISS
| Стадия | Признаки |
| I | Соответствует I стадии ISS + цитогенетические аномалии стандартного риска по FISH (отсутствие цитогенетических аномалий высокого риска) и нормальный уровень ЛДГ. |
| II | Критерии не соответствуют I или III стадиям R-ISS. |
| III | Соответствует III стадии ISS + цитогенетические аномалии высокого риска по FISH (наличие del 17p и/или транслокации t(4;14) и/или транслокации t(14;16)) или высокий уровень ЛДГ. |
Постановка диагноза
Диагностика значительно затруднена из-за стертой клинической картины. Для постановки точного диагноза необходимо сделать УЗИ брюшной полости для выяснения, увеличены ли лимфоузлы, есть ли повышенная эхогенность в области брыжейки.
МРТ является более информативным исследованием. Выявляет локализацию, размеры, количество пораженных лимфоузлов. Лабораторные методы включают в себя определение лейкоцитоза, увеличение СОЭ, посев крови на питательные среды для выявления возбудителя, серологические методы исследования.
Диагностическая лапаротомия показана, если все остальные методы диагностики малоинформативны.
Дифференциальный диагноз проводят со следующими патологиями:
- острый аппендицит;
- панкреатит, холецистит;
- почечная, кишечная колика;
- колит;
- ЯБЖ, ЯДПК.
Похожую симптоматику может иметь онкология, сифилис, ВИЧ.
Дифтерия
Дифтерия острое инфекционное заболевание, вызываемое Corynebacterium diphtheriae, характеризуемое воспалением слизистых оболочек верхнего и среднего отдела дыхательного тракта.
По форме течения дифтерии выделяют: типичная и атипичная — бессимптомная, абортивная, митигированная (ослабленная). По тяжести: легкая, среднетяжелая и тяжелая. По течению: гладкое, с осложнениями — специфическими (пневмония, ларинготрахеит, круп, энцефалит, диарея), неспецифическими (присоединение бактериальной инфекции).
Источник инфекции — больной дифтерией, носитель токсигенного штамма дифтерийной палочки в носоглотке, на коже. Пути передачи инфекции — преимущественно воздушно-капельный, возможен контактно-бытовой путь. Постпрививочный антитоксический иммунитет не предотвращает заражение, однако заболевание протекает в легкой форме.
- Проведение вакцинации
- Анализы на вирус Гепатита В
Что провоцирует / Причины Паротита у детей:
Вирус принадлежит к семейству парамиксовирусов. Частички содержат РНК, окруженную оболочкой. Оболочка состоит из матриксного белка (М), двойного слоя липидов и наружного гликопротеидного слоя. Вирус эпидемического паротита не имеет антигенных вариантов.
Размножение вируса происходит в культурах обезьяньих клеток, куриных эмбрионах, хомяков, морских свинок и пр. Наибольшая чувствительность среди лабораторных животных наблюдается у обезьян.
Во внешней среде вирус устойчив. Его можно деактивировать 1% раствором лизола или 2% раствором формалина. В среде с температурой 18—20 ˚С вирус живет несколько дней. Если температура более низкая, срок жизни вируса удлиняется до 6-8 месяцев.
Классификация
Формы миастении:
- врожденная
- приобретенная
Врожденная миастения может быть обусловлена генетическими мутациями. Так же плод может получить антитела к рецепторам постсинаптической мембраны от матери, в этом случае речь идет о неонатальной миастении.
Приобретенная миастения может развиться у пациентов любого возраста. Данный диагноз ставят подросткам, молодым людям и пенсионерам. Наиболее часто недуг встречается в активном возрасте, от 20 до 30 лет. Причины могут быть внешними (инфекционные агенты) и внутренними (хронические заболевания, наследственность).
Условно, по распространенности мышечной слабости, миастения подразделяется на следующие виды:
- Генерализованная, когда поражаются нервно-мышечные синапсы по всему организму.
- Глазная, бульбарная, когда поражаются преимущественно мышцы, локализованные на голове и шее.
- С преимущественным поражением мышц конечностей.
Данное деление относительно, так как при углубленном исследовании чаще всего выявляется поражение всех мышц, но клинические проявления миастении могут возникать только в отдельных группах мышц определенной локализации.

По характеру течения различают:
- Прогрессирующее течение миастении – когда проявления заболевания со временем становятся все тяжелее, вовлекается все большее количество мышц, терапия становится все менее эффективной.
- Ремиттирующее течение – эпизодические миастенические состояния. При данной форме состояния улучшения чередуются с обострениями.
- Миастенический криз, характерен для генерализованной формы болезни. Подобные состояния требуют срочной помощи. У больного резко нарастает слабость, возникают затруднения глотания и дыхания, что может потребовать реанимацинного пособия в виде искусственной вентиляции легких.
Диагностика
Постановка диагноза мезаденит иногда вызывает затруднения, недуг может маскироваться под другие заболевания (аппендицит, почечная колика, апоплексия яичника и другие). Поэтому ребёнку с болевым синдромом в области живота необходимо провести полное обследование, которое включает в себя:
Сбор анамнеза, физикальное обследование
При разговоре с родителями доктор уточняет, как развивалось заболевание, отмечает наличие характерных для данного недуга жалоб, специфических проявлений.
При возникновении выраженной болезненности в области живота, малыш должен быть обязательно проконсультирован врачом-хирургом.
Обследуя кроху, врач пальпирует живот, одновременно определяя специфические для мезаденита симптомы (Мак-Фаддена, Клейна, Штернберга). Главным признаком, указывающим на воспаление мезентериальных лимфоузлов, считается сочетание болезненности в центре живота и её усиление при прощупывании области корня брыжейки тонкой кишки.
При развитии осложнений мезаденита, его абсцедировании, происходит раздражение брюшины с явлениями напряжения мышц живота, значительным болевым синдромом, который усиливается при отрывании руки во время пальпации живота;
Лабораторные данные
Главным признаком воспаления являются изменения в клиническом анализе крови – увеличение числа лейкоцитов и рост СОЭ. На вирусную природу заболевания может указывать лимфоцитоз, сдвиг формулы вправо. При подозрении на наличие в организме специфического возбудителя мезаденита – микобактерии туберкулёза возможно проведение пробы Манту, диаскинтеста.
С целью точного выявления возбудителя недуга возможно проведение серологических реакций. Выполнение посева крови на стерильность требует времени, поэтому если состояние крохи ухудшается проводят эмпирическую антибиотикотерапию (направленную на наиболее частых возбудителей заболевания);
Инструментальные методы
УЗИ – важный и простой в выполнении метод диагностики различных заболеваний. С помощью ультразвука обнаруживаются «пакеты» увеличенных мезентериальных лимфоузлов, абсцессы, метеоризм.
Увеличение брыжеечных лимфоузлов можно обнаружить и при аппендиците у ребёнка, но их количество значительно меньше, чем при мезадените.
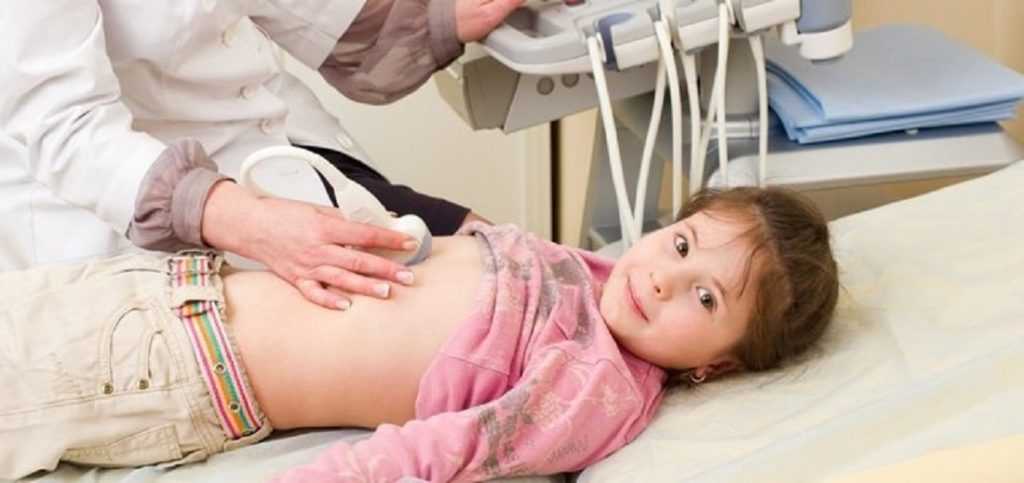
С помощью современного метода обследования МРТ врач может точно определить, какие группы лимфоузлов увеличены, их размеры и состояние. Этот способ диагностики является очень информативным и с высокой долей вероятности помогает поставить правильный диагноз.
Лапароскопическое исследование (введение специального зонда с камерой в брюшную полость) с диагностической целью проводится редко, в случае неэффективности других методов. Применяют его, чтобы удостовериться в диагнозе, исключить другие её патологии и взять кусочек ткани из лимфатического узла для гистологического исследования.
Своевременная, правильно проведенная диагностика мезентерита у ребёнка поможет отличить его от других заболеваний (в первую очередь от аппендицита), и позволит вовремя начать правильное лечение. Если мезаденит остаётся долгое время нераспознанным, повышается риск развития гнойных осложнений, формирования абсцесса, прорыва гнойника в брюшную полость с возникновением перитонита, сепсиса.
Опасно ли это заболевание в детском возрасте
Если у пациента воспаляются и увеличиваются лимфоузлы, расположенные в области брыжейки, состояние требует своевременной диагностики и правильного лечения. Дело в том, что абдоминальные лимфатические узлы могут гноится, что вызывает серьезные осложнения. При этом бывает так, что спасти пациента не удается. Какие же последствия могут возникнуть:
- Гнойное поражение лимфатических узлов, их разрыв, образование гнойных участков в брюшной полости.
- Поражение крови, лимфы, сепсис, интоксикация организма.
- Распространение инфекции. При этом поражаются шейные, подчелюстные, паховые, подмышечные узлы.
Чаще тяжелое течение мезаденита наблюдается у пациентов, страдающих туберкулезом.
Возможные причины развития ЗПР
Выделяют две разновидности детей с задержкой психического развития. Первая из них — это пациенты без нарушения развития головного мозга, а их проблемы имеют социально-педагогических характер. В раннем детстве они не получают возможность здорового психического развития, если находятся в неблагополучной обстановке, в условиях дефицита внимания и общения. Такие дети часто труднообучаемы, плохо приспособленные к социуму и работе в коллективе. Однако, при ранней диагностике и коррекции обстановки в семье они имеют шансы восстановление и дальнейшее психическое развитие наравне со сверстниками.
Второй тип ЗПР — это пациенты с органическими расстройствами работы головного мозга. Это могут быть врожденные либо приобретенные патологии, при которых нарушаются функции отдельных отделов мозга либо взаимосвязь между ними. Такие пациенты могут жить в том числе в благополучных семьях и получать все возможности для полноценного развития. Работа с ними позволит укрепить недостающие нейронные связи и достичь хорошего прогресса, но некоторые особенности могут сохранятся и во взрослом возрасте.
Не существует единственной точной причины, по которой возникает задержка психического развития. При выявлении нарушений стоит учитывать, как проходил период беременности матери. В том числе ЗПР может становиться следствием следующих факторов:
- инфекционные заболевания матери, особенно грипп, краснуха паротит;
- хронические болезни матери, нарушения работы сердечно-сосудистой и эндокринной систем;
- токсикозы, особенно на поздних сроках беременности;
- вредные привычки и различные отравления, в том числе лекарственными препаратами, химикатами, солями тяжелых металлов;
- несовместимость резус-фактора матери и плода.
Нарушения могут возникать не только в период беременности. Так, родовые травмы — одна из частых причин задержки психического развития у детей раннего возраста. Асфиксия (недостаточное поступление кислорода, удушение) во время родов снижает степень питания головного мозга и может спровоцировать ЗПР у здорового ребенка. Врачи Клинического Института Мозга рекомендуют периодически проходить обследование у педиатра, чтобы вовремя диагностировать нарушения. Они могут начинать развиваться не в младенческом, а уже в дошкольном возрасте по причине неправильной социализации ребенка, педагогической запущенности и недостаточного развития эмоциональной сферы.
Патогенез мезаденита
Лимфатические узлы брыжейки кишечника — это барьер для проникновения инфекции из кишечника и внутренних органов в брюшную полость. Если в организме существует очаг инфекции, то бактерии и вирусы могут распространяться по лимфатической системе. При благоприятных условиях патогенные микроорганизмы начинают активно размножаться в лимфатических узлах брыжейки. На фоне воспалительного процесса развиваются отек и гиперемия.
Если происходит нагноение лимфатических узлов, то формируются очаги инфильтрата (воспалительной ткани) и участки некроза (мертвой ткани). Если на этом этапе не проводится адекватное лечение, то происходит генерализация процесса. В этом случае инфекционно-воспалительный процесс поражает жировую ткань брыжейки.
При проведении гистологического исследования отмечается инфильтрация тканей лимфатического узла лейкоцитами, лимфоидная гиперплазия, утолщение и отечность их капсулы.
В зависимости от формы заболевания формируется серозный или серозно-гнойный выпот в брюшной полости.
Профилактика Паротита у детей:
Изоляция
Детей, заболевших паротитом, изолируют из детсада/школы, пока не исчезнут клинические проявления (максимум – на 9 дней). Среди контактных разобщению сроком на 21 день (3 недели) подлежат дети в возрасте до 10 лет, которые не болели ранее паротитом и не получали активную иммунизацию. Если дата контакта с заболевшим человеком точно известна, детей изолируют 11-го по 21-й день инкубационного периода. Заключительная дезинфекция в очаге инфекции не проводится, но следует проветрить помещение, где пребывал больной, и провести влажную уборку с использованием дезинфицирующих средств. Это поможет уничтожить инфекцию.
Проводится наблюдение за детьми, которые имели контакт с больным паротитом человеком (показан осмотр и измерение температуры).
Вакцинопрофилактика
Надежным методом профилактики считают активную иммунизацию. Применяют живую аттенуированную паротитную вакцину.
В нашей стране применяются комбинированные вакцины против паротита, кори и краснухи (приорикс и MMR). Прививка обязательна для детей в возрасте 1 год, если ребенок не болел паротитом. Ревакцинация проводится по достижению 6-летнего возраста. Если есть эпидемиологические показания, проводят вакцинацию подростков и взрослых. 0,5 мл вакцины вводится единоразово под кожу в области под лопаткой или в наружную поверхность плеча.
После вакцинации и ревакцинации формируется прочный (в некоторых случаях, пожизненный) иммунитет. Вакцина мало реактогенна. Прямых противопоказаний к введению вакцины от паротита нет.
Почему возникает недуг
Лимфатическая ткань является своеобразной преградой, предупреждающей распространение инфекционных агентов в организме. Возбудители инфекций могут поступать с током крови и лимфы из различных органов.
Причины заболевания многообразны, поэтому не всегда удаётся выявить главную из них. Но в любом случае в основе мезаденита лежит попадание инфекционного агента в мезентериальные лимфатические узлы и развитие в них воспаления на фоне сниженного иммунитета.
Виды возбудителей мезентерита:
бактерии.
Эти микроорганизмы являются причиной многих заболеваний. Нередко, такие болезни, как сальмонеллёз, иерсиниоз, кампилобактериоз, туберкулёз, аппендицит, холецистит, болезнь Крона, панкреатит вызывают признаки мезаденита. Развитие болезни у ребёнка может быть осложнением тяжёлого течения респираторного заболевания, наличием инфекционного очага в органах дыхательной системы.
Даже условно-патогенные бактерии (стафилококк, кишечная палочка, стрептококк), которые в норме обитают в носоглотке, желудочно-кишечном тракте, при благоприятных для них условиях могут размножаться и вызывать болезнь. Этот факт подтверждает связь состояния иммунной системы ребёнка с риском развития мезаденита;
вирусы.
Появление признаков мезентерита нередко сопровождает вирусные инфекции дыхательной, мочеполовой системы, желудочно-кишечного тракта. Некоторые авторы считают, что адено- и герпесвирусная инфекции играют ведущую роль в возникновении недуга у детей. Увеличение лимфоузлов во всём организме, в том числе и брыжеечных, нередко возникает при цитомегаловирусной и энтеровирусной инфекции, парагриппе, инфекционном мононуклеозе.
На сегодняшний день вопрос об определении главных причин мезаденита остаётся открытым. Но все исследователи отводят значительную роль иммунологической реактивности организма ребёнка.
В редких случаях увеличение брыжеечных лимфоузлов возникает при онкологических, паразитарных, грибковых и аутоиммунных заболеваниях.
Инфекции мочевыводящих путей (ИМП)
ИМП выделяют в отдельную группу инфекционных заболеваний, влияющих на беременность. В основном, опасность заключается в высоком риске:
- преждевременных родов (15-20% случаев при заражении);
- гипотрофии плода (дефицит массы тела, 12-15%);
- хронической внутриутробной гипоксии плода (кислородного голодания, 25-30%)³.
Чаще всего заражение происходит одновременно несколькими видами бактерий. Наиболее распространены энтеробактерии (около 90% клинических случаев) и стафилококки (около 10%). У матери они вызывают заболевания нижних мочевых путей (уретрит, цистит, бессимптомная бактериурия) и верхних (абсцесс или карбункул почки, пиелонефрит).






























