Причины развития
Как упоминалось ранее, воронкообразная деформация грудной клетки является врожденной патологией, диагностируемой у детей сразу после рождения или в течение первых лет жизни. Еще до конца не изучено, что точно является причиной возникновения данного заболевания у детей, и насколько большую роль в этом играет генетическая предрасположенность. Около 1/3 всех пациентов имеют наследственное отягощение. Более того, у женщин воронкообразная грудная клетка развивается значительно реже нежели у мужчин. Однако есть некоторые заболевания, которые могут способствовать развитию этого нарушения:
- синдром Марфана (генетическое заболевание соединительной ткани);
- фетальный алкогольный синдром (комплекс симптомов у детей, родившихся у матерей, страдающих хроническим алкоголизмом);
- синдром Поланда (врожденный дефект развития молочных желез и грудных мускул).
На нижнем конце грудной клетки сходятся ребра с грудиной посредством реберных хрящей, в то время как на спине формируется подвижное суставное соединение между ребрами и позвоночником. Такое строение грудной клетки позволяет ей подниматься и опускаться при дыхании. У людей с воронкообразной грудной клеткой передние хрящевые соединения, а также передняя грудная стенка деформированы, из-за чего развивается затрудненное дыхание. Из-за того, что передняя стенка грудной клетки соединена со спиной ребрами, возможными причинами развития патологии могут стать постуральные нарушения и дефекты развития спины. Например, сколиоз может привести к неправильной нагрузке на стенку грудной клетки, тем самым способствуя развитию воронкообразной деформации.
Причины
Современная медицина выдвинула несколько догадок, почему возникает этот порок. Возможно деформация появилась из-за неправильного развития костей и ребер. Это привело к тому, что грудная клетка сформировалась неправильным образом и изменила свои размеры и форму. Некоторые медики думают, что причина появления воронкообразной деформации грудной клетки возникла из-за изменения диафрагмы, которая очень сильно отстала в своем развитии от всего тела. При этом ребра могут находиться под небольшим наклоном, что приводит к изменению расположения мышц груди и те начинают изменяться вместе с диафрагмой.
Есть и такие исследователи, которые считают, что болезнь является результатом неправильного положения плода в утробе.
Распространенные вопросы после хирургического лечения
Когда у моей собаки должна быть дефекация после операции?
- У многих собак отсутствует дефекация в первые 4-5 дней после операции.
- Причинами отсутствия регулярной дефекации после операции могут быть:
- Выдержка собаки на голодной диете перед операцией
- Отсутствие аппетита во время пребывания в стационаре
- Часто собаки плохо едят после возвращения домой
- Кормление легкопереваримой пищей, дающей малый объем фекалий
- Обезболивающие препараты, содержащие наркотические средства (например, морфин, фентаниловый пластырь и трамадол) могут способствовать запорам.
- Если на пятый день пребывания дома у животного все еще нет дефекации, можно дать ему средство, размягчающее стул, например метамуцил.
- Доза метамуцила – 1 чайная ложка на 25 кг с каждой порцией корма (консервированного корма для собак); давать сразу после смешивания, так как метамуцил желирует корм и может сделать его менее привлекательным для животного.
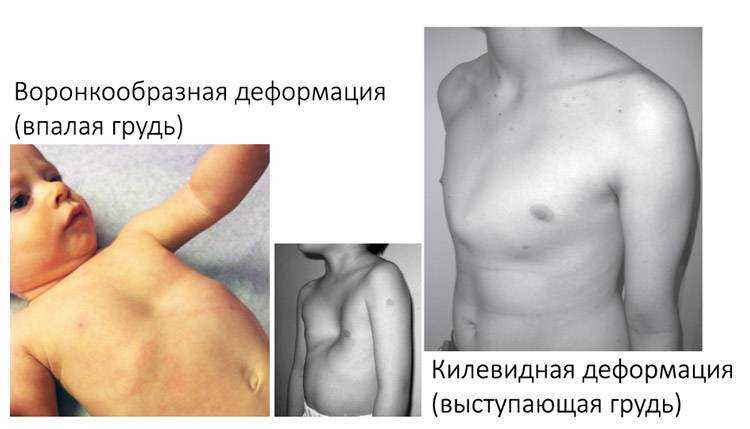
Воронкообразная и килевидная деформации у детей
Наиболее часто встречающиеся деформации грудной клетки — воронкообразная и килевидная. Существует еще несколько более редких форм. Воронкообразная деформация представляет собой вдавление передней грудной стенки внутрь. В детском возрасте она опознается как ямка на груди, а при малой степени искривления может быть даже незаметна внешне и определяться только по рентген-снимку. Килевидная деформация представляет собой обратную ситуацию: грудь как бы выгнута наружу в форме киля корабля за счет выступания грудины, ребер и реберных хрящей.
Все деформации грудной клетки такого типа — генетически заложенные патологии. Явно проявляться они начинают в период интенсивного роста организма. В подростковом возрасте деформация, как правило, прогрессирует, а к 20 годам, когда окончательно прекращается рост хрящей и формирование грудной клетки, закрепляется на всю жизнь.
Постановка диагноза «воронкообразная грудная клетка» и лечение данной патологии
В большинстве случаев для постановки этого диагноза бывает достаточно осмотра пациента квалифицированным специалистом. А вот для того, чтобы оценить, насколько далеко зашла болезнь, используются измерения параметров грудной клетки с применением специальных приборов, а также ее рентген-исследование. Выявить, повлияло ли наличие этой деформации на состояние внутренних органов, можно с помощью УЗИ, ЭКГ, спирометрии и некоторых других исследований.
В зависимости от того, насколько выражена деформация, лечить ее могут врачи-ортопеды или торакальные хирурги. Медикаментозное лечение, ЛФК и другие «полумеры» не способны обеспечить должного эффекта для лечения воронкообразной деформации, поэтому прогрессирование заболевания является показанием для проведения операции.
Специалисты настоятельно рекомендуют проведение хирургического вмешательства в сравнительно раннем – 2-7 лет – возрасте. Это позволяет создать все условия для правильного развития грудной клетки в период стремительного роста костей в младшем школьном возрасте. Кроме того, хрящевые и костные ткани детей гораздо более эластичны, чем у взрослых пациентов, что позволяет им легче переносить операции и быстрее восстанавливаться после них.
Если деформация не опасна для осанки и внутренних органов пациента, то устранить эстетическое несовершенство можно с помощью паллиативного вмешательства. Оно представляет собой установку специальных протезов из силикона, маскирующих углубление на груди.
Основные клинические проявления
Воронкообразная деформация грудной клетки – одно из немногих заболеваний, которое могут определить у ребёнка сами родители. Обычно она хорошо заметна и распознаётся рано. Как правило, это единственный симптом у детей до 8-12 лет.
Грудная клетка у младенцев и детей младшего возраста обладает хорошей подвижностью и эластичностью, поэтому деформация у таких детей может оставаться только косметическим дефектом и никак не влияет на качество жизни.
При тяжёлых изменениях со значительным западением грудины и рёбер, ассиметричных деформациях страдает функция внутренних органов. Сдавливаются сердце и лёгкие.
Появляются следующие симптомы.
- Плохая переносимость физических нагрузок и повышенная утомляемость из-за нехватки кислорода и сдавления сердца.
- Частые простудные заболевания с явлениями бронхитов из-за сдавления лёгких, нарушения дыхания, застоя в них мокроты.
- Одышка, кашель.
- Боли в грудной клетке.
Ближе к подростковому возрасту грудная клетка теряет былую подвижность, поэтому деформация, долгое время находящаяся в стабильном состоянии, начинает прогрессировать. Кроме того начинается бурный рост всех систем организма ребёнка. Поэтому кроме усиления косметического дефекта, могут появиться все вышеперечисленные симптомы.

Основные причины воронкообразной деформации грудной клетки
Факторы и причины, на фоне которых развивается такое заболевание как ВДГК, можно разделить на 3 группы:
- • Генетические причины. Если у кого-то из родителей присутствует данное заболевание, оно с большой вероятностью диагностируется и у ребенка.
- • Нарушения внутриутробного развития на 6-10 неделе беременности. Именно в этот период формирования плода закладывается грудная клетка, и под воздействием различных эндогенных либо экзогенных факторов – в таком случае зачастую ВДГК сопровождается нарушениями развития легких, дефекты в области сердца.
- • Проявление дифференцированных заболеваний соединительной ткани. Это могут быть синдром Марфана, синдром Элерса-Данлоса, и некоторые другие болезни.
- • Родовая травма, связанная с повреждением шейных позвонков, как следствие – нарушению иннервации грудной клетки и ее западению.
4.Лечение воронкообразной грудины
В зависимости от степени деформации грудины и сопутствующих нарушений применяется консервативное либо хирургическое лечение. Неоперативные методики включают:
- ЛФК;
- дыхательную гимнастику;
- массаж;
- плавание;
- гипербарическую оксигенацию.
Хирургическое лечение показано при выраженных нарушениях дыхательной и сердечной деятельности, а также существенной ортопедической несостоятельности. Необходимость операции чаще всего чётко определяется в подростковом возрасте. После успешной торакопластики восстанавливается анатомическая форма грудной клетки, устраняются функциональные расстройства в работе сердца и дыхании, сглаживается косметический дефект.
Лечение
- При легкой деформации лечение не проводится.
- Лечение этого состояния требуется при наличии у пациента симптомов или при нарушении функции органов грудной полости на основании рентгеновских снимков
- Лечение следует проводить в возрасте не менее 8 недель; самый молодой пациент, получивший лечение, был в возрасте 7 недель.
- Существует два способа лечения этого состояния:
- Хирургическое удаление пораженного сегмента грудины и замена имплантатом.
- Наложение лангеты с шовным материалом вокруг грудины (см. ниже).
- Сначала стекловолоконной лангете придают нормальную форму нижней части грудной клетки.
- Затем протягивают шовный материал вокруг пораженных сегментов грудины (начиная с каудальной части; при продевании каждой следующей нити натягивают предыдущую, чтобы оттянуть грудину от легких и сердца); на грудную стенку накладывают кусок пластика (пластиковый пакет) такого же размера, как лангета, точно на то место, где будет располагаться лангета (две черные линии на груди обозначают расположение заднего края лангеты); на пластиковом шаблоне делают метки, показывающие места, где будут проходить нити через лангету.
- Пластиковый шаблон накладывают на стекловолоконную лангету.
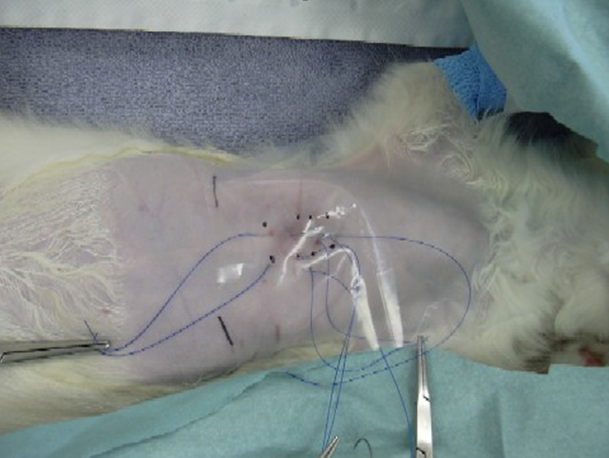
- В лангете сверлят отверстия для шовного материала.
- Нити шовного материала протягивают через отверстия в лангете.
- Нити завязывают, перемещаясь спереди назад; затем закрепляют лангету на месте с помощью наружной повязки, накладывая ее в форме восьмерки вокруг передних конечностей.
- Рентгеновские снимки грудной клетки до и после процедуры; «S» означает положение воронкообразного углубления до и после операции.
Этапы взаимодействия
Наша главная задача — чтобы Вы получили медицинские услуги и сервис, соответствующие всем европейским стандартам
1
Сбор информации и первичная консультация
До приезда в клинику мы организуем подготовительную работу: знакомство с историей болезни, подготовка программ диагностики и лечения, предварительные переговоры с профессором, перевод для него медицинской документации.
Наши специалисты берут на себя всю организационную работу (отправка приглашения, консультация по сбору документов для визы, бронирование гостиницы и билетов).
2
Организация диагностики и процесса лечения
Мы бронируем места для пациента и сопровождающих лиц в клинике Нордвест или в отелях Франкфурта-на-Майне, координируем все даты консультаций с врачами и медицинских процедур, контролируем прохождение диагностики и лечения.
Мы гарантируем полное организационное и консультативное сопровождение пациента на всех этапах обследования, лечения и реабилитации, а также языковую поддержку.
3
Выписка и сопровождение реабилитации
При выписке из клиники пациент получает все медицинские выписки и документацию с переводом на русский язык. Мы также можем предложить дальнейший контроль за состоянием здоровья и продолжением терапии, помощь в поддержании связи с докторами.
Мы обеспечиваем пациенту постоянную связь с лечащим врачом, чтобы он мог своевременно сообщать о динамике своего состояния и получать рекомендации.
Подробнее
Лечение и операция при воронкообразной грудной клетке у ребенка
Патологию лечат с помощью оперативного метода. Консервативное лечение малоэффективное – оно поможет в какой-то мере скорректировать нарушения, возникшие в органах грудной клетки из-за ее деформации, но саму патологию не устранит.
Показаниями к хирургическому лечению являются:
- прогрессирующие нарушения работы со стороны сердечно-сосудистой и дыхательной систем;
- возникновение осложнений.
Также операция может быть выполнена по желанию пациента, который стремится избавиться от дефекта, уродующего грудную клетку в частности и внешний вид в целом.
Операции по медицинским показаниям проводят в раннем детском возрасте. Как показывают результаты хирургического вмешательства, наиболее оправдано проводить операцию в возрасте 4-6 лет.
Данный подход является оптимальным, потому что:
- снижает риск возникновения негативных последствий – в таком возрасте грудная клетка более эластичная, а сами дети легче переносят операцию;
- обеспечивает надлежащие условия для правильного формирования грудной клетки ребенка;
- помогает профилактировать вторичное искривление позвоночного столба;
- позволяет избежать нарушений в работе сердца и легких.
На данный момент в ортопедии и травматологии разработано около 50 видов операций по коррекции воронкообразной деформации грудной клетки. Они бывают двух типов:
- паллиативные;
- радикальные.
Во время проведения паллиативных операций при помощи пластических методик скрывают дефект грудной клетки, но коррекцию ее объема не проводят. Распространенной методикой является «вживление» силиконовых имплантов в подфасциальное пространство грудной стенки – они заполняют воронкообразный дефект, грудная стенка принимает нормальный вид.
Радикальные методы операций заключаются в увеличении объема грудной клетки. При этом проводятся:
- стернотомия – рассечение грудины;
- ихондротомия – рассечение хрящевой части ребер.
Деформированные структуры удаляют, дефект корректируют при помощи:
- аутотрансплантатов – собственных тканей пациента;
- аллотрансплантатов – искусственных гипоаллергенных материалов.
Фиксацию трансплантатов проводят при помощи швов, спиц и пластин.
Радикальная хирургическая коррекция показана в таких случаях, как:
- деформация грудной клетки 3 степени;
- ее деформация 2 степени, если развились субкомпенсация или декомпенсация;
- выраженный сколиоз;
- синдром плоской спины;
- осложнения со стороны сердца и легких.
 К паллиативным операциям прибегают при 1 и 2 степени деформации. Детям их не проводят, так как ребенок растет и развивается, и силиконовый имплант перестает соответствовать форме и размерам грудной клетки, а проводить повторное хирургическое вмешательство для его замены – означает создавать лишние операционные риски. При наличии несущественной деформации у детей старше 13 лет могут откорректировать расположение реберных дуг – их отсекают и фиксируют при помощи швов или спиц на передней поверхности грудины.
К паллиативным операциям прибегают при 1 и 2 степени деформации. Детям их не проводят, так как ребенок растет и развивается, и силиконовый имплант перестает соответствовать форме и размерам грудной клетки, а проводить повторное хирургическое вмешательство для его замены – означает создавать лишние операционные риски. При наличии несущественной деформации у детей старше 13 лет могут откорректировать расположение реберных дуг – их отсекают и фиксируют при помощи швов или спиц на передней поверхности грудины.
Важно
Лучшие результаты в отдаленном периоде наблюдаются в случае, если была проведена пластика грудины без использования фиксаторов.
В послеоперационном периоде привлекают консервативную терапию. В ее основе – следующие назначения:
- ингаляции кислорода через носовой катетер;
- ориентировочно с 2-3 дня – занятия дыхательной гимнастикой, надувание обычных воздушных шариков. Такие мероприятия проводятся для профилактики застойной пневмонии, которая нередко возникает в послеоперационном периоде;
- массаж грудной клетки (в том числе вибро-);
- антибактериальные препараты – для профилактики присоединения инфекции.
Симптомы
Первым симптомом деформации грудной клетки являются внешние изменения. Косметический дефект может быть малозаметен у новорожденных малышей: выявить его можно при вдохе, при этом происходит западение ребер. По мере взросления ребенка болезнь становится все более выраженной и достигает пика к 3 годам.
Впалая грудная клетка у ребенка составляет более 90 % случаев заболевания. При этой патологии реберные хрящи развиты не полностью, грудина оказывается увеличенной в ширине, полость грудной клетки уменьшается, происходит искривление позвоночника. Вследствие этих процессов ребенок может отставать в физическом развитии от своих ровесников, часто болеть респираторными инфекциями, страдать вегетативными расстройствами, дыхательной недостаточностью. Малыши плохо реагируют на физические нагрузки, быстро устают и не способны заниматься спортом наравне со сверстниками. Если наблюдается нарушение в верхнем или среднем отделе, страдает также двигательная функция.
Описание воронкообразной деформации грудной клетки
Главный признак, по которому можно определить данное заболевание – западение грудины и прилегающих ребер вовнутрь, образование ямы на передней грудной стенке. Встречается у мальчиков значительно реже, чем у девочек (соотношение примерно 1 к 3). Последствия воронкообразной деформации грудной клетки можно перечислить следующим образом:
- • Эстетический дефект. Это наиболее частая причина операций по выправлению грудины. Именно внешний вид, то есть впалая грудь, а не проблемы с дыханием или внутренними органами, приводят людей в больницу с этим диагнозом.
- • Функциональные нарушения внутренних органов.
- • Структурные нарушения внутренних органов.
Виды деформаций грудной клетки
У детей чаще всего встречается два вида врожденной патологии: воронкообразная (еще встречается название «грудь сапожника») и килевидная:
- Воронкообразная грудная клетка характеризуется впалой формой передней части, при которой она оказывается вдавлена внутрь и принимает форму углубления. При этом грудина визуально кажется расширенной. Науке не известны точные причины появления этого дефекта.
- Килевидная деформация проявляется уже при рождении и выражается в виде выпуклой форме костного корсета груди. Причиной килевидной деформации грудной клетки , предположительно, считается избыточный рост ребер или остеохондральных хрящей. Обычно нарушение сопровождается аномальным развитием позвоночника, искривлениями (сколиоз, кифоз), различными видами пороков сердца. Килевидная деформация может также быть ассиметричной, при этом форма грудины оказывается впалой только с одной стороны, а с другой наблюдается выпирание.
Большинство специалистов сходятся во мнении, что врожденная деформация грудной клетки берет свое начало в период внутриутробного развития. Реберные хрящи ребенка растут слишком быстро, провоцируя повышенное давление, в результате чего возникает впалая грудная клетка. Болезнь дает о себе знать в скором времени после рождения малыша или в его первые годы жизни. Сопутствующими синдромами могут быть рахит, неправильное развитие позвоночника, болезни сердца, ассиметричное развитие костей и хрящей грудины. Со временем при отсутствии лечения деформация может быстро прогрессировать, вызывая физиологический дискомфорт и нарушения в работе внутренних органов.
Одно из наиболее тяжелых заболеваний — синдром Поланда. Это редкий врожденный синдром, для которого характерно полное или частичное отсутствие мышечного каркаса с одной стороны и сопутствующий порок развития кисти. Его причиной считается нарушение кровообращения в позвоночных артериях во время внутриутробного развития. При этом сердечная мышца и магистральные артерии оказываются не защищенными костным скелетом грудной клетки и подвержены риску механического повреждения.
Симптомы заболевания у детей
Начнем с того, как родителям можно самостоятельно определить сколиоз у ребенка:
- когда ребенок стоит ровно, одно его плечо выше другого;
- одна лопатка выпирает больше;
- если смотреть сзади, тазобедренные суставы не на одном уровне;
- если ребенок наклонится вперед, одна лопатка будет выше другой (самый показательный признак).
Общие симптомы детского сколиоза:
- ребенок сутулится;
- при долгом стоянии появляется дискомфорт и боль в спине;
- изменена форма торса;
- в любом положении постоянно болит спина;
- заметная невооруженным глазом деформация грудной клетки;
- одна рука кажется длиннее другой;
- боли в груди, одышка, нарушение функции сердца (при сильно деформированной грудной клетке);
- когда ребенок стоит с опущенными руками, искривлена талия.
Признаки проблемы по степеням:
- I – ярко выраженной симптоматики нет, врач может обнаружить нарушение осанки, малую асимметрию плеч, сутулость, лордоз;
- II – в любом положении сохраняется кривизна позвоночника, позвонки изменяют положение относительно позвоночника, появляется выпячивание в грудном отделе;
- III – появляется реберный горб, мышечные контрактуры, протрузия ребер, слабость мышц живота, заметная ротация позвонков;
- IV – выраженная деформация позвоночника, западание мышц и ребер, заметный реберный горб, деформация грудной клетки и сдавление органов, находящихся в ней.
Диагностика синдрома Марфана
Диагностика генетической аномалии включает в себя комплекс мероприятий по определению всех симптомов болезни, а также изучению вероятности развития мутации:
- Сбор жалоб — детальное изучение всех патологических признаков.
- Определение анамнеза — выяснение состояния здоровья родителей.
- Тщательный осмотр, измерение роста, размаха рук и других антропометрических показателей. Скрининговый тест для детей в возрасте 7–18 лет — это измерение длины среднего пальца руки. У пациентов с синдромом Марфана показатель превышает отметку в 10 см.
Генетическое обследование включает в себя выявление генотипа ДНК — идентификацию мутаций в гене FBN1. При возможности назначают специфические лабораторные тесты — определение выведения с мочой метаболитов соединительной ткани, таких как оксипролин и гликозаминогликаны.
Чтобы подтвердить нарушения развития соединительной ткани и оценить степень выраженности мутации гена FBN1, пациентам с подозрением на синдром Марфана назначают:
- ЭКГ;
- УЗИ сердца;
- КТ-ангиографию аорты и других сосудов;
- КТ грудной и брюшной полостей;
- МРТ позвоночника и головного мозга;
- специфические обследования на осмотре у офтальмолога;
- биопсию кожи.
Для окончательного определения диагноза используют общепринятые Гентские критерии 2010 года, согласно которым диагноз устанавливают в случаях:
- подтвержденной мутации гена FBN1 и расширения корня аорты или эктопией хрусталика;
- подтвержденного расширения корня аорты в сочетании с эктопией хрусталика;
- подтвержденной эктопии хрусталика в сочетании с любыми признаками системного поражения соединительной ткани.
Важно! Существует группа «марфаноподобных» синдромов, при которых внешне пациенты очень напоминают больных с аномалией гена FBN1, но причина их патологии скрывается в других нарушениях. К примеру, гомоцистинурия — это обменное заболевание, которое проявляется системными изменениями соединительной ткани, но может приводить к внезапным инсультам и существенно замедляет умственное развитие ребенка
Поэтому важно точно определить причину заболевания соединительной ткани и своевременно начать лечение.
Симптоматика заболевания
Следует отметить, что воронкообразная грудная клетка не всегда вызывает физические жалобы. Однако в опустившемся положении она может создавать давление на сердце и легкие, из-за чего в некоторых случаях нарушается их функция. Кроме того, может возникнуть порок клапанов сердца, предположительно вызванный механическим сдавливанием. Также возможны такие симптомы, особенно в зрелом возрасте, как тахикардия, одышка или слабое физическое состояние.
Сердцебиение обычно смещается влево, так как сердце может изменить свое положение из-за нехватки места. Визуально воронкообразная деформация, как правило, отчетливо проявляется в виде опустившейся грудной клетки (см. рисунок 1), при этом чаще всего поражается нижняя треть грудины. Воронкообразная грудная клетка у женщин обычно приводит к дополнительной асимметрии или деформации молочных желез (см. рисунок 2). Также многие пациенты с данной патологией часто страдают от проблем со спиной (согнутая спина или, реже, сколиоз). С медицинской точки зрения воронкообразная грудная клетка требует лечения, если она вызывает физические жалобы или приводит к ограничению функции внутренних органов. Как правило, хирургическое лечение в Германии данной деформации выполняется не ранее 9-12-летнего возраста, т. к. до этого возраста заболевание протекает бессимптомно.
Ухудшение общего состояния ребенка
У детей, заболевших пневмонией, кардинально меняется поведение. Они начинают проявлять беспокойство, капризничают, плачут чаще обычного, становятся вялыми, физически слабыми, их активность снижается вплоть до обездвиженности, плохо едят, могут вообще отказываться от приема пищи из-за интоксикации (диареи и/или рвоты). Отмечается нарушение сна: ребенок непродолжительно и неспокойно спит, а просыпаясь — начинает плакать. Тяжелее всего болезнь переносят младенцы. Помимо перечисленных, первые признаки пневмонии у грудничка – это отказ от груди, частые срыгивания, переходящие во рвоту, жидкий стул, насморк и постоянные приступы кашля. Картина осложняется, если ребенок недоношен, страдает анемией или рахитом.
3.Симптомы, стадии и диагностика воронкообразной грудины
Уже в период новорожденности возможна диагностика воронкообразной грудной клетки. Грудь ребёнка имеет вдавление, а в период плача, крика или при глубоком вдохе наблюдается, так называемый, «парадокс вдоха» – западение рёбер и грудины усиливается. Отмечается, что в 50% случаев эта патология бесследно проходит в первые месяцы жизни. У остальных детей признаки нарастают и могут проявляться:
- приподнятыми краями рёбер и увеличением живота;
- стридозным дыханием с затруднённым свистящим вдохом;
- хроническими пневмониями;
- грудным кифозом;
- уплощённой грудной клеткой и опущенными плечами.
Воронка увеличивается по мере развития и может у взрослых людей достигать объёма 200 см3 . В зависимости от её глубины и сопутствующих нарушений различают три степени деформации:
- I (компенсированная) стадия – грудная клетка углублена на 2 см без смещения сердца;
- II (субкомпенсированная) стадия — глубина воронки до 4 см, сердце смещено на 2-4 см;
- III (декомпенсированная) стадия – более глубокое углубление в грудине, сочетающееся с выраженным смещением сердца относительно нормального положения.
Диагностика воронкообразной грудной клетки проводится путём электромиографического исследования. В ходе изучения анамнеза, визуального осмотра и аппаратных методов обследования выявляются:
- структурные изменения дыхательной мускулатуры;
- снижение экскурсии грудной клетки и диафрагмы, уменьшение жизненной ёмкости лёгких;
- гипертрофия правого желудочка сердца;
- тканевая гипоксия;
- общая астения у детей;
- отставание в физическом развитии;
- вегетососудистая дистония;
- склонность к респираторным заболеваниям, переходящим в бронхиты и пневмонии;
- сердечнососудистая и лёгочная недостаточность.






























